DIGITAL TRANSFORMATION COUNCIL, Revista COMUNICAȚII Mobile și TelecomTV organizează MEDTECH FORUM, pe 25 aprilie 2024, 11:00 – 15:00, la Grand Hotel Continental din București.
Transformarea Digitală (DX) a sistemului medical .RO
Forumul dedicat profesioniştilor, decidenţilor şi liderilor din industria Medico-sanitară şi cea Tech

Vă invităm la un eveniment special pentru sănătatea noastră, a tuturor – Transformarea Digitală a sistemului medico-sanitar din România în context european.
MODERATORI


KEYNOTE SPEAKERS




















- Alexandru ROGOBETE – Secretar de Stat, Ministerul Sănătății
- Valentin-Florin CIOCAN – Președinte, ANMCS – Autoritatea Națională de Management al Calității în Sănătate
- Simona NIJNIC – Sales Director, TP-Link
Soluții TP-Link Omada SMB/Enterpise pentru sectorul medical - Emil BIRSAN – Fondator, Teleasistență, Butonul Roșu
- Ștefan FLORIN – Country Manager, MAXCOM
- Adriana Lucia CELEBIDACHE – General Manager, DENTEXCELA 3
- George HABER – Antreprenor Tech
Zen AI OS - Mugur GRASU – Medic Primar Radiologie – Imagistică medicală – Manager de proiect PNRR, Institutul Clinic Fundeni
„Proiect de digitalizare a Institutului Clinic Fundeni„ - Adriana COTEL – Asistent Universitar doctor, Universitatea de Medicină și Farmacie „Carol Davila” – UMFCD
„Etica în diagnostocarea medicală asistată de Inteligență artificială: Protejarea confidențialității, reducerea bias-ului și promovarea transparenței„ - Adrian Gabriel MARINESCU – Director Medical, Institutul Național de Boli Infecțioase „Prof. Dr. Matei Balș”
„Metagenomica clinică – medicina viitorului!„ - Octav ANDRONIC – Chirurg, Coordonator Nucleu de Analiză Big Data – Centrul de Inovație și eHealth, UMFCD
„Telemedicina în România: Percepția utilizatorilor finali„ - Ana-Maria DEMIRAS – Medic Primar Cardiolog,MedLife
„Integrarea scorurilor de risc cardiovascular în practica medicală digitală„ - Dr. Horațiu IOANI – Medic Primar Neurochirurg, Fondator Medicentrum.ro
„Tendințe în telemedicină la patru ani după pandemie„ - Jean BUCUR – Senior Consultant Digital World
- Cristina BERTEANU – Director Medical, Neolife Medical Center Romania
„The importance of ethics in technology„ - Radu JECAN –Medic Primar Chirurgie Plastică, Estetică și Microchirurgie Reconstructivă, Universitatea de Medicină și Farmacie “Carol Davila”
„Digitalizarea în chirurgia plastică și reconstructivă a sec. 21. Quo Vadis?„ - Costin LIANU – Președinte, ACEX – Asociația Centrelor de Afaceri pentru Export
- Elena MITROFAN – Manager General, Spitalul CF Iași
„E-Upgrade spital Clinic CF Iași” - Sergiu COSTACHE – Președinte, Xprimm
„Asigurările private de sănătate – beneficii pentru stat, pacienți și sistemul sanitar„ - Mihai COMȘA – Medic Specialist, Diabet Zaharat – Nutriție și Boli Metabolice, SANAMED Hospital
„Monitorizarea continuă a glicemiei – Modificarea cu precizie a terapiei antidiabetice„ - Adelina GLANGHER – Cercetător Științific, Medic Specialist Neurologie Pediatrică, Spitalul Clinic de Psihiatrie „Prof Dr Al Obregia”
“Telemedicina la copiii cu tulburare de spectru autism”
MODERATORI
Ion Vaciu – Președinte, Digital Transformation Council
Roxana Onea – Redactor șef, Revista COMUNICAȚII Mobile
























Sorin UNGUREANU, ANMCS @ MEDTECH Forum 2024: Este absolut necesar să demarăm un proiect de standardizare a sistemului informațional din sănătate

Sorin UNGUREANU – Director Adjunct, ANMCS – Autoritatea Națională de Management al Calității în Sănătate @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.

În activitatea noastră am identificat o problemă care credem că poate fi considerată ca și cauză principală a tuturor problemelor din sistemul de sănătate, respectiv absența unei standardizări în sistemul informațional din sănătate. Din experiența noastră și, mai ales, din experiența din timpul pandemiei Covid 19, care a avut și părți bune, în sensul că ne-a deschis ochii și ne-a demonstrat necesitatea unor schimbări, am observat că lipsește această standardizare a sistemului informational. Sunt foarte multe instituții implicate în gestionarea sistemului de sănătate, începând cu Ministerul Sănătății, care este responsabilul politicilor de sănătate. Am observat că deși suntem informatizați la nivel de existență a sistemelor informatice, totuși nu suntem digitalizați și lucrurile acestea ar trebui să se întâmple într-un timp cât mai scurt. Nu ne mai putem permite să avem date colectate în moduri diferite, aceleași date colectate în moduri diferite, raportate pe canale diferite și gestionate în moduri diferite.

Practic, informația finală nu există sau există, dar nu avem acces la ea. De aceea, ANMCS s-a implicat încă din timpul pandemiei și a propus crearea unui grup de lucru la nivelul autorităților publice, în primul rând. Este necesar să demarăm un proiect de standardizare a sistemului informațional din sănătate, începând cu identificarea tuturor datelor utilizate în gestionarea acestui sistem. Vorbim de sistem, dar uităm că, de fapt, sistemul este compus din oameni.

Trebuie să avem acces la informații, în primul rând la informațiile interne. Dacă nu vom reuși să ne conectăm cu lumea medicală în general, cred că va fi foarte dificil să ținem pasul și vom fi poate ușor, ușor înlocuiți de inteligența artificială, care asta înseamnă, acces nelimitat la informații. Avem nevoie de inteligență artificială, dar să nu uităm că medicina se face pentru oameni și deocamdată cred că pentru mult timp de acum încolo va trebui făcută de către oameni. În actualul context, însă, fără acces la informație oamenii nu pot să facă performanță.

Totuși, sunteți parte dintr-un sistem regional și internațional. Suntem așa de izolați față de celelalte țări?
Nu suntem izolați, dar nu ținem pasul ca și dezvoltare tehnologică cu celelalte țări. Avem parteneriate cu foarte multe instituții similare din străinătate. Avem experiențe venite din acreditarea internațională și am văzut peste tot că principala temă abordată, considerată ca principală cauză a nemulțumirilor față de sistemul de sănătate este lipsa de comunicare.
Comunicarea necesită un sistem informațional.

Sistemul de sănătate beneficiază de dotări tehnologice, numai că abordarea integrată este veriga care lipsește. Avem insule de tehnologie care funcționează izolat. Avem deja un proiect de telemedicină de urgență care funcționează de câțiva ani și care este foarte util, prin care în timp real beneficiezi de suportul colegilor de specialități din alte unități sanitare din țară și poate în viitor și din străinătate.
Ce așteptări sau proiecții aveți în urma PNRR?
Noi ne dorim ca cele scrise în PNRR să se realizeze cât mai repede și mai bine pentru că noi considerăm că la sfârșitul implementării acestor măsuri vom fi mult mai departe.
Care este rolul ANMCS și care sunt principalele 3 obiective pe care și le propune pentru standardizarea sistemului informatic din sănătate? Care sunt concret proiectele pe care le-ați pune în practică?
Noi ne-am asumat rolul de a coordona activitatea unui grup de lucru constituit din factorii de decizie de la nivelul sistemului de sănătate. Sunt câteva obiective stabilite, dar din păcate, de unii singuri nu le putem face funcționale. Am identificat două mari categorii de utilizatori ai acestui sistem informațional și mă refer la instituțiile care raportează în general, unitățile sanitare cu paturi, unitățile sanitare din ambulatoriu și instituțiile care utilizează date și aici mă refer la Ministerul Sănătății cu toate instituțiile subordonate, ministere și instituții cu rețea sanitară proprie, CNAS, ANMCS, Institutul Național de Ștatistică și altele.

Beneficiarul tuturor acestor activități este unul singur, pacientul.
Obiectivul nostru este să reușim să identificăm toate aceste instituții și bineînțeles, cu ajutorul dumneavoastră al profesioniștilor, să identificăm toate acele date utilizate în sistemul de sănătate, în luarea deciziilor, intenționăm să încercăm să eliminăm redundanțele pentru că sunt foarte multe date redundante, să standardizăm inclusiv modul de raportare prin stabilirea unor machete de raportare unitare care să poată fi folosite de către toți, să standardizăm modul de transmitere a datelor și avem foarte multe sisteme informatice care pot fi interconectate foarte ușor și făcute să interacționeze foarte ușor între ele. Totodată, avem în vedere stabilirea și structurarea unei baze de date a tuturor acestor informații, astfel încât atunci când avem nevoie de o informație, orice actor din sistemul de sănătate, pe baza unor credențiale, și a unor prețuri de acces foarte bine stabilite să poată avea acces la date standardizate, astfel încât să nu mai ajungem în situația zic eu hilară în care în raportările statisticilor europene să fim pe ultimul loc la incidența patologiei oncologice, dar totuși pe primul loc în mortalitatea de cauză oncologică.
Am recunoscut și identificat aceste zone necrozate de care vorbeați dvs., organizatorii MEDTECH Forum 2024 și cred că numai împreună putem să rezolvăm problemele.
Mugur GRASU, Institutul Clinic Fundeni @ MEDTECH Forum 2024: Proiect de digitalizare a Institutului Clinic Fundeni

Mugur GRASU – Manager de proiect PNRR,Institutul Clinic Fundeni @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.
Suntem unul dintre spitalele care are cea mai mare bază de date de imagini sau de pacienți.

Prin acest proiect de digitalizare ne propunem să upgradăm toate fluxurile, vrea să introducem tehnicile de inteligență artificială pentru că avem volume imense de date și vrem să introducem tehnici de analiză sofisticată a acestor volume de date, astfel încât în final, pacientul să beneficieze de toate aceste tehnologii. Practic, de la momentul în care pacientul se internează și până când se externează, toată informația/datele pacientului sunt stocate, astfel încât să avem atât un diagnostic corect, cât mai ales un tratament eficient.



Prin proiectul de digitalizare urmărim să avem o creștere a eficienței, o reducere a costurilor, în momentul în care avem toate informațiile digitalizate și să reușim să devenim un spital paperless pe cât posibil. Totodată, se pot lua decizii de management eficient.
Apropos de evenimentele de securitate cibernetică care s-au produs în ultima vreme, acest proiect de digitalizare își propune și să crească securitatea datelor. Nu în ultimul rând, având la dispoziție toate aceste informații, automat vor fi mult mai multe articole, proiecte, studii de cercetare.
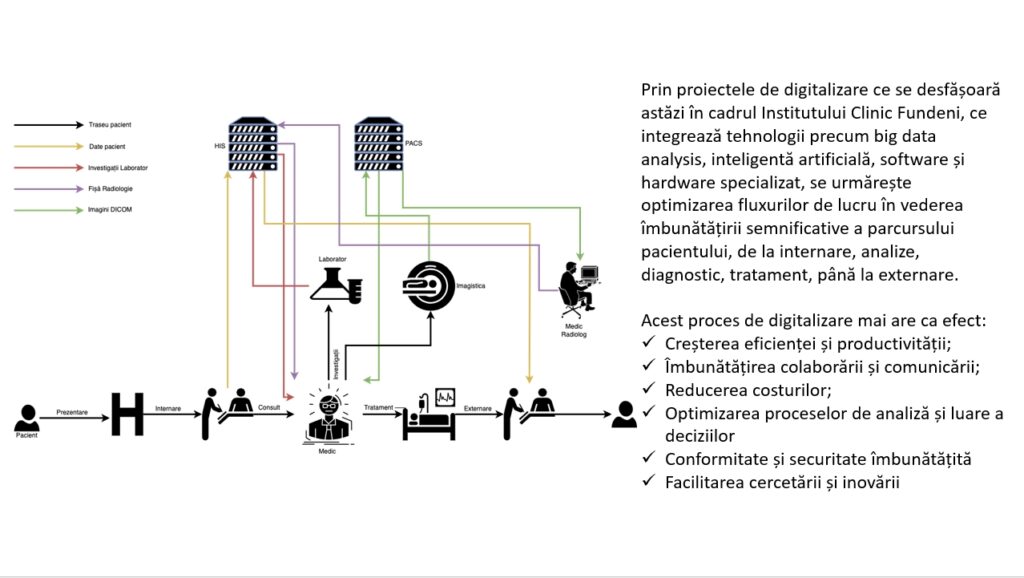

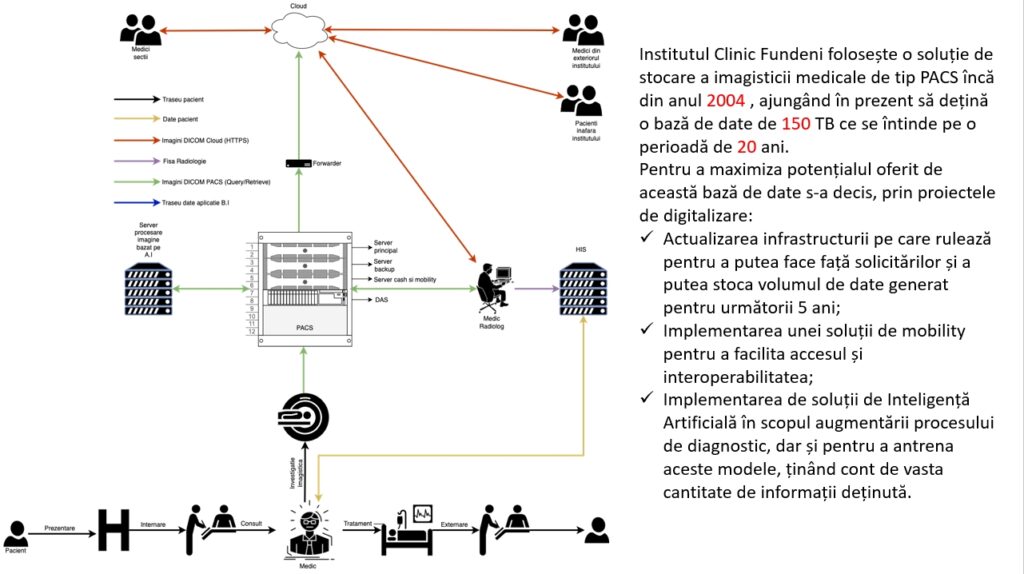
Cred că suntem cel mai mare spital public care are baze de date de imagistică, aproximativ 150 de TB de informații stocate, imagini ale pacientului, examinări cu rezultate cu tot care se întind pe o perioadă de 20 de ani. Din punctul meu de vedere, reprezintă o mină de aur apropos de Big Data. Putem să facem o analiză a evoluției pacienților, avem fișele pacienților, putem să analizăm tot ce s-a întâmplat cu pacienții și elementul cheie este că putem să antrenăm algoritmi de inteligență artificială în baza de date pe care o avem.

În momentul de față avem softuri de inteligență artificială pe care le folosim, în special pe partea de plămân. Lucrăm la dezvoltarea unor softuri de inteligență artificială pe partea de detecție a leziunilor hepatice și deja avem un proiect pentru partea de detecție a leziunilor din cadrul mielomului multiplu.

Mai beneficiază și alte spitale de acest tezaur sau este doar pentru uzul intern?
Sunt softuri care se dezvoltă în prezent, sun în faza de cercetare și sunt în general colaborări private. Noi invităm partenerii privați să colaboreze cu noi, astfel încât să încercăm să profităm de toate aceste lucruri, pentru că în mod cert spitalul, ca și instituție publică, nu are resursele necesare pentru a dezvolta softuri dedicate, ajungând la partea comercială.
Pornind de la această bază de date enormă pe care o avem vrem să upgradăm proiectul, să avem capacitatea să creștem baza de date, să optimizăm fluxurile și punctez și eu aici problema ridicată în deschiderea MEDTECH Forum, cea legată de lipsa standardizării informatice. Avem niște sisteme create de-a lungul timpului, dar care nu comunică perfect între ele, iar prin proiectul de digitalizare vrem să reușim să avem o interconectare perfectă și mai ales să putem să avem o ieșire – informațiile din sistemele informatice să fie standardizate astfel încât să putem conecta orice alte tipuri de softuri, de sisteme software-hardware noi, care să fie standardizate, să poată să comunice. Ce înseamnă concret că nu sunt standardizate? În momentul de față, de exemplu, din sistemul informatic cu fișa pacientului nu pot să transfer automat imagine în sistemul de informații al bazelor de date.
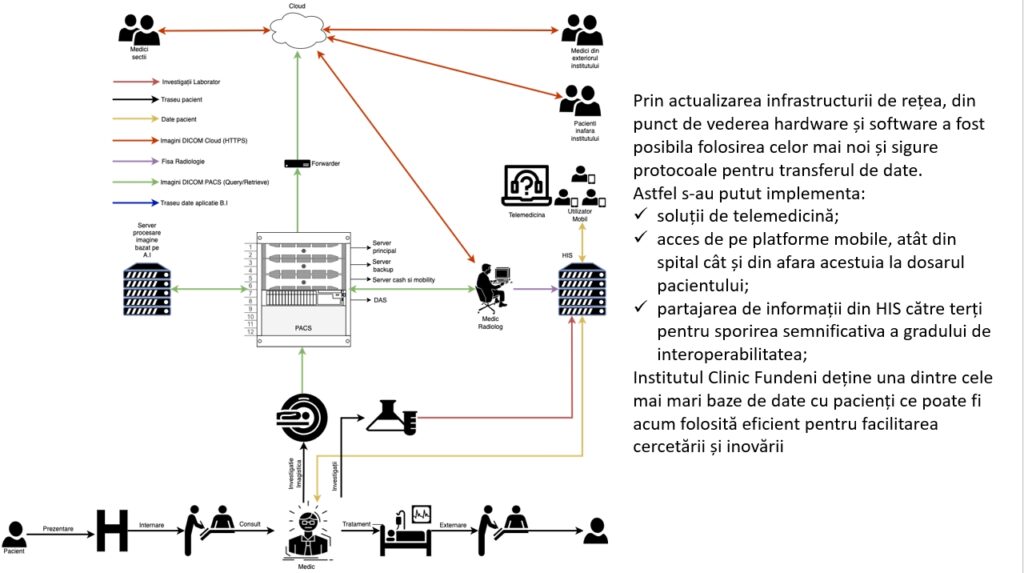
Digitalizarea asta va însemna în fond, crearea unui flux perfect, astfel încât informațiile să poată să circule în toate sensurile.
Există standardizare, dar problema este că sunt atât de eterogene toate sistemele pe care le folosim și unele structuri sunt suficient de vechi și atunci trebuie luată o decizie – ori renunțăm la ele ori reușim să găsim soluții, astfel încât ele să poată să transmită informațiile standardizat.

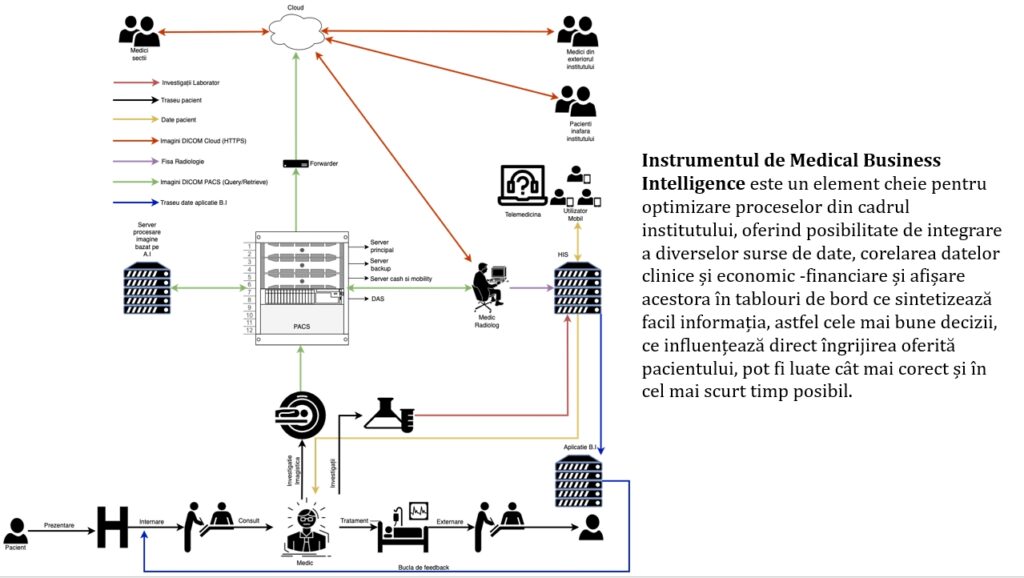
Ideea este să reușim în final să avem un sistem unitar.
În final, trebuie să putem să aplicăm niște softuri de Medical Business Intelligence, astfel încât managementul spitalului să aibă posibilitatea să ia decizii avizate. Tot fluxul acesta de informații trebuie să se găsească într-un sistem de management, astfel încât deciziile să fie luate în cel mai scurt timp și să avem eficiență.
Simona NIJNIC, TP-Link @ MEDTECH Forum 2024: Soluții TP-Link Omada SMB/Enterpise pentru sectorul medical

Simona NIJNIC – Sales Director, TP-Link @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.

Apreciez faptul că există deschidere pentru colaborare și faptul că speakerii din cadrul MEDTECH Forum punctează nevoia acestei colaborărie între industria medicală și industria IT. Consider că este foarte important ca producătorii de echipamente să fie o parte integrantă a acestui proiect.
O să vă prezint ceea ce ar putea să ofere producătorii de echipamente de rețea în contextul programului PNRR.



Din punctul meu de vedere, aș spune că există nevoia de a media necesitățile sau cerințele din sectorul medical, pentru că acolo specialiștii știu exact despre ce este vorba și ce au nevoie pentru ca totul să fie în beneficiul pacientului, și ceilalți actori care se pot implica în acest proiect și anume faptul că trebuie să atragem în acest proiect și integratori din zona de soluții. Este un punct foarte important. Noi, TP-Link, putem să oferim soluția hardware, care reprezintă baza de la care plecăm atunci când vrem să facem transfer de informații. Integratorii de soluții IT sunt o verigă foarte importantă din acest proces, pentru că, după cum știți cu toții, există o anumită experiență în proiecte finanțate în care acești jucători trebuie să-și asume anumite responsabilități.

Ca să nu spunem că integratorii sunt piesa centrală care personalizează soluția hardware de la voi și software de la ceilalți și fac o soluție să funcționeze.
Integratorii trebuie să înțeleagă exact care sunt cerințele din partea spitalelor, din partea unităților medicale. De asemenea, trebuie să dispună de know how-ul necesar și de partea de integrare a soluțiilor software. Nu este suficient să venim noi cu soluția hardware, aici este un proces complex și pentru a oferi o soluție potrivită în contextul în care există această finanțare PNRR trebuie să existe un punct comun de la care plecăm cu toții.


TP Link poate să ofere soluția hardware. Noi lucrăm încă de anul trecut cu anumiți integratori care își doresc să fie parte din acest proiect, în ideea în care noi facem deja transfer de know how către aceștia în legătură cu modul în care pot să construiască, împreună cu beneficiarul, o soluție, să facă designul rețelei.


Pentru noi este foarte important să găsim acei parteneri de încredere pentru a maximiza beneficiile pe care le-ar putea avea spitalele plecând de la aceste soluții de rețea.
Veniți cu o viziune integrată, nu doar cu hardware-ul și puteți avea și integratorul care vede ce soluție se poate aplica și construiți împreună cu spitalul respectiv soluția.
Avem o experiență îndelungată în producția echipamentelor de rețea și comunicații. TP-Link are o prezență foarte puternică la nivel international, european și chiar local, compania având peste 25 de ani de la înființare. Suntem lider mondial pe segmentul echipamentelor de rețea wireless și avem o experiență îndelungată în implementarea unor proiecte complexe.


Pentru a putea realiza o soluție care să includă echipamente wireless în zona medicală este nevoie de o anumită certificare. Pot să spun că o parte dintre echipamentele noastre au deja această certificare, se referă la emiterea de radiații. De asemenea, restul echipamentelor sunt în curs de certificare, așadar din punctul acesta de vedere avem deja ceea ce ne trebuie.


Aveți în portofoliu actori din România cu care ați lucrat în zona medicală?
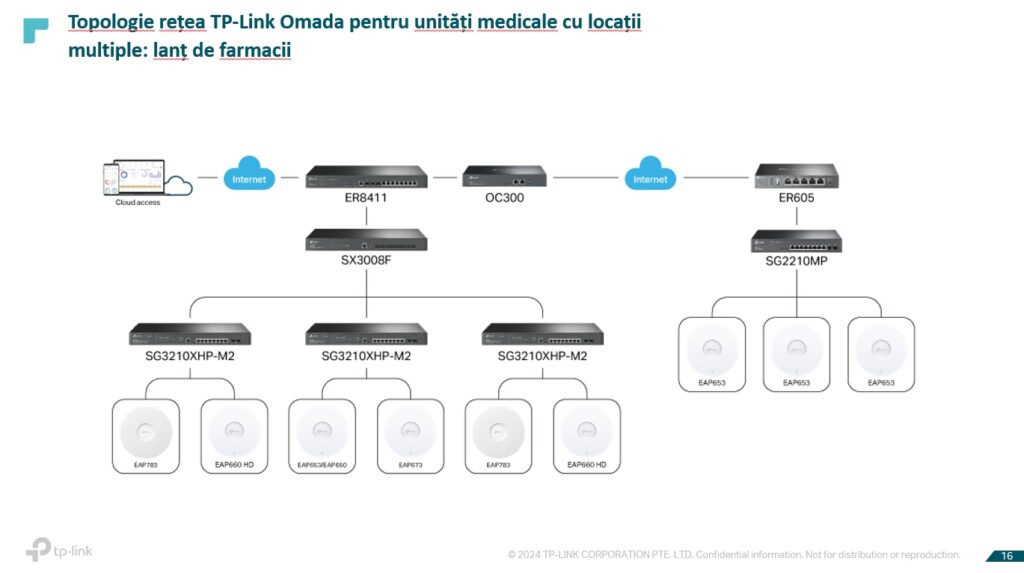
În principiu, ne-am axat destul de mult pe zona de private pentru că ceea ce lipsea cumva în zona publică până acum era finanțarea. Sunt mai multe aspecte de discutat. Am realizat câteva proiecte cu instituții private – spitale private, clinici, lanțuri de farmacii.
Ați identificat un punct comun la toate aceste proiecte? Există o linie roșie care le leagă?
Este foarte important să asigurăm, din punct de vedere al soluției hardware, fiabilitate și stabilitate. De ce? Pentru că această soluție este baza de la care plecăm atunci când vrem să facem transfer de date.

Dacă ne referim și la partea comercială, în momentul de față, TP Link România oferă o soluție care integrează cele mai noi tehnologii, iar bugetul pentru aceste soluții este, din punctul meu de vedere, imbatabil în prezent. La nivel macro, pentru piața locală avem în momentul de față circa 11.000 de access point-uri implementate anual în proiecte în România.


Echipa din România este formată din 28 de specialiști, iar eu fac parte din echipa locală din anul 2007. Cred foarte mult în acest brand și consider că este o companie care se adaptează la cerințele pieței și este într-o continuă schimbare în sensul că întotdeauna am identificat acele puncte în care este nevoie de soluțiile TP Link și încercăm să acoperim cât mai bine aceste nevoi. În momentul de față avem un focus extraordinar pe zona de soluții Enterprise.

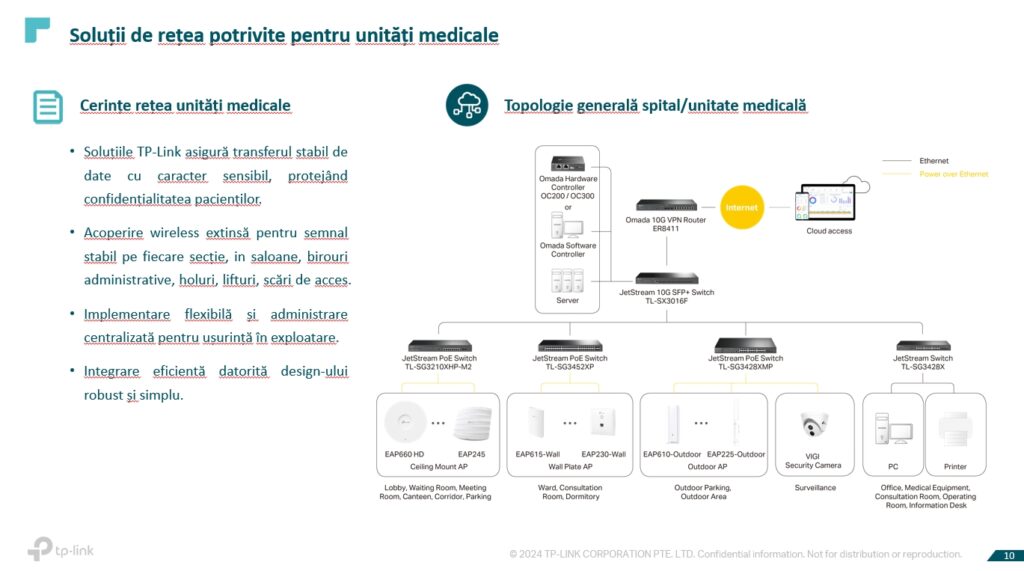
Spre exemplu, am identificat anumite necesități într-un proiect – este nevoie de o viteză bună de transfer a datelor, este nevoie de stabilitatea semnalului, de acoperire pe toată suprafața pe care este construită rețeaua și toate lucrurile trebuie să se întâmple cu grijă față de confidențialitatea pacientului și a actului medical. Aici este prezentată o schemă, o topologie clasică sau generică de rețea. Avem parte de router, de switch-uri de agregare, switch-uri la nivel de acest cu PoE care alimentează echipamentele access point. Dacă vorbim despre echipamente access point, avem o gamă foarte extinsă de versiuni, de la access point-uri care se pot instala pe tavan la cele care se pot instala în dozele de perete, access point-uri pentru exterior pe care se pot conecta camerele de supraveghere și alte tipuri de terminale, toate acestea fiind posibile prin intermediul switch-urilor cu PoE.
Este nevoie să ne gândim și la cum implementăm aceste soluții atunci când se face designul unei astfel de soluții, în sensul în care implementarea acestui proiect presupune investiții și în viitor.

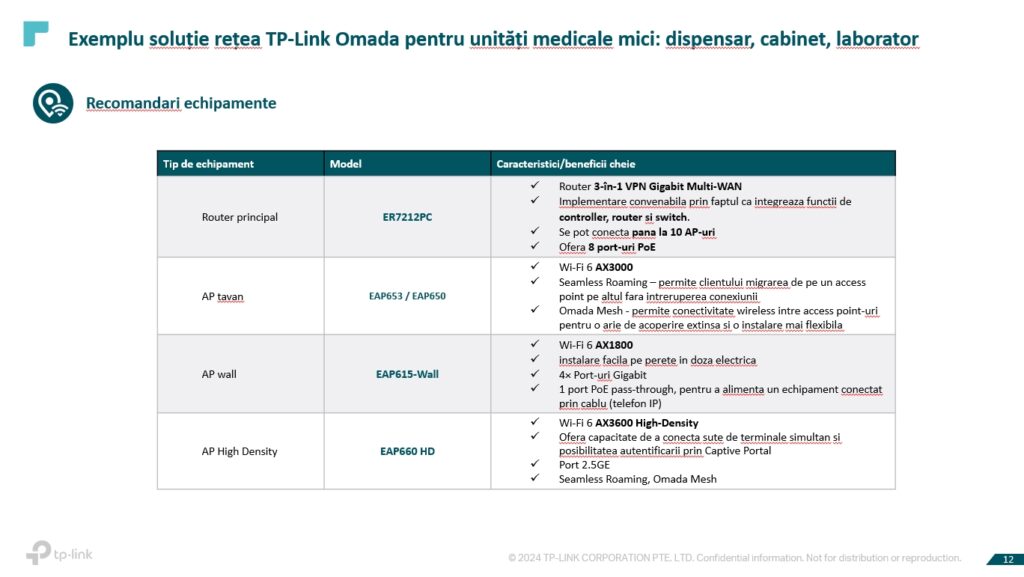
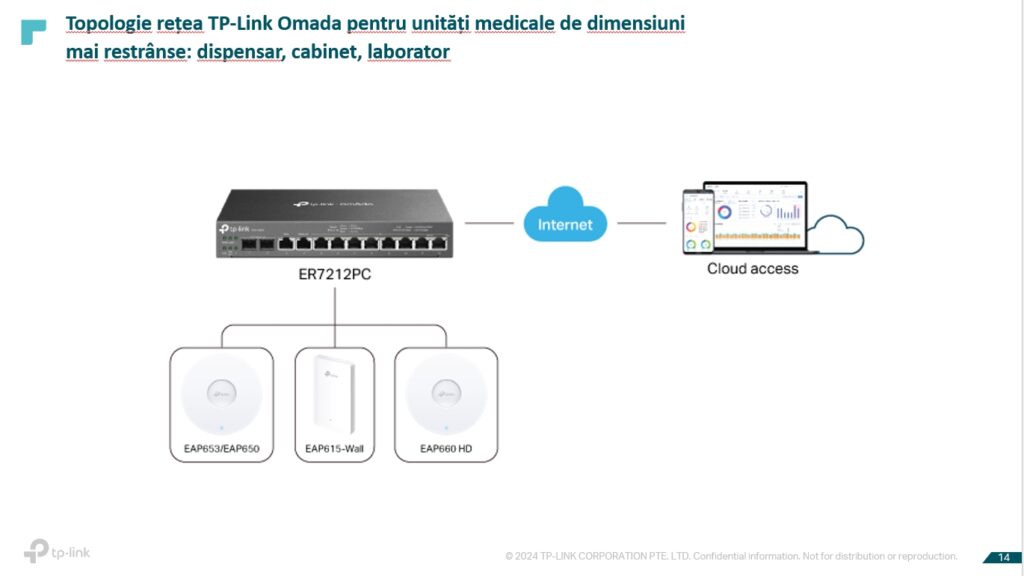
La nivel de unitate medicală, această investiție trebuie făcută pe termen lung, în sensul de a alege o soluție scalabilă, care poate să răspundă unor necesități, nu doar în momentul de față. Am propus soluții pentru unități medicale de dimensiuni mai reduse, cât și pentru spitale și unități medicale foarte mari și, de asemenea, pentru situația în care există multiple locații ale aceluiași beneficiar.
TP Link poate să ofere o soluție end to end, inclusiv partea de router-switch-access point.
Dr. Adriana Lucia CELEBIDACHE, DENTEXCELA 3 @ MEDTECH Forum 2024: Suntem prima clinică stomatologică din București care a implementat tehnologia laser de top, minim invazivă, fără anestezie, fără durere, cu o viziune holistică, integrativă între toate specialitățile medicale

Adriana Lucia CELEBIDACHE – General Manager, DENTEXCELA 3 @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.

Stomatologia s-a dezvoltat foarte mult în ultimul timp datorită faptului că ea s-a privatizat imediat după revoluție. Cred că în prezent aproape 95% dintre cabinetele stomatologice sunt private, au mai rămas de stat doar cele din cadrul școlilor.
O să vă prezint unde s-a ajuns cu tehnologia în stomatologie, iar apoi o să vă mai descriu ce anume simțim că ar trebui să se mai implementeze în specialitatea noastră.
Eu am înființat clinica stomatologică DENTEXCELA 3 în anul 1996 și de la început dezideratul meu principal a fost să punem accent pe tehnologia de top și să ținem mereu pasul cu evoluția ei

Constant am căutat să fim la zi cu tehnologia de top, iar în ultimul timp se pune mare accent pe evoluția medicinei către un deziderat foarte clar: medicină minim invazivă și medicină holistică, în sensul că toate specialitățile ar trebui să fie integrate.

Deseori pacienții sunt trimiși de la o specialitate la alta și asta pentru că noi nu colaborăm între noi.
Stomatologia este importantă deoarece procesele inflamatorii din cavitatea bucală influențează starea de sănătate a organismului.

În pregătirea intervențiilor chirurgicale majore, sunt trimiși pacienții la stomatologie pentru a depista aceste procese de focare și pentru a le trata rapid, minim invaziv, cu cât mai puțin deranj pentru pacient, pentru ca noi, stomatologii, să îl trimitem rapid înapoi către chirurg. Este foarte importantă colaborarea dintre stomatolog și alte cadre medicale.
Tehnologia laser este implementată de circa 15 ani. În anul 2007 eu am achiziționat primul Water Laser și lucrez din 2007 cu această tehnologie.

Sigur, de-a lungul timpului m-am specializat continuu, am urmat diverse masterate în străinătate pentru a cunoaște foarte bine funcționalitatea laserelor întrucât fiecare laser, în funcție de lungimea de undă, are o anumită indicație pentru ceea ce face. În stomatologie se folosesc două tipuri de lasere – lasere de biostimulare și lasere ablative. Toată lumea se gândește la energie și la căldură atunci când discută despre laser, energia pe care o aducem organismului, iar energia este căldură.
Laserul ablativ pe care îl folosec în clinica stomatologică DENTEXCELA 3 este cu apă, iar acest lucru înseamnă că nu influențează negativ țesutul. Atunci când rezolv procesele carioase, pulpa dentare căreia i se poate crea un efect negativ ar trebui să fie supusă la un nivel de 5,5°C. Water Laser cu care lucrez ajunge la suprafața de lucru la 5°C și nu influențează cu nimic țesutul, totul petrecându-se la suprafață. Mai mult, în timp ce operez cu Water Laser țesutul se răcește și se cauterizează.

Water Laser poate fi folosit și în ortopedie, în chirurgie și foarte mult și în dermatologie. De aceea, am înființat în cadrul clinicii DENTEXCELA 3 și o secție de dermatologie, DERMEXCELA, pentru că tehnologia laser ne permite să tăiem țesut fără a face anestezie.
Noi rezolvăm fără anestezie toate procesele carioase, indiferent la ce profunzime sunt.

În plus, în parodontopatii sterilizăm țesuturile, deci tratăm parodontopatia, într-un timp scurt și minim invaziv, deci nu trebuie să facem o deschidere amplă a lamboului, ci doar intervenim în jurul dintelui și evacuăm tot țesutul de granulație și infecția de jur împrejur. În două săptămâni, noi trimitem pacientul înapoi către cei care trebuie să rezolve intervențiile chirurgicale.
Tehnologia laser ne ușurează foarte mult munca, iar pacienții se recuperează extrem de rapid întrucât noi nu îi supunem la efectele adverse ale anesteziilor. Toate procedeele sunt curate pentru că sângerarea este foarte mică.

În momentul în care spunem laser, trebuie să știm foarte bine lungimea de undă cu care lucrăm.
În procesele de focar, granulom chist, noi nu mai facem acele intervenții chirurgicale de rezecție, ci doar intrăm pe canalul dintelui, sterilizăm cu două lungimi de undă distincte, cu Water Laser în prima fază și apoi cu 940 nanometri care sterilizează în jur zona granulomului. În felul acesta sterilizăm tot ce este pe lângă rădăcina dintelui, închidem și vedem că peste 8 – 9 luni imaginea radiologică se schimbă deja, respectiv se micșorează, deci este minim invaziv.
Tehnologia a evoluat foarte mult, ceea ce permite și dispariția durerii.

În prezent se pot extirpa chiar și tumori prin intermediul tehnologiei laser, fiind impregnate cu un pigment, iar anumite lungimi de undă se absorb în pigment, deci în culoare. Apoi, intervenția cu laser se face doar pe aria foarte clar definită care trebuie distrusă.
Laserul este pur și simplu o lumină coerentă, localizată, foarte precisă, cu care se pot rezolva foarte multe lucruri.
Celelalte lasere, mai mici, diodele, chiar dacă nu funcționează cu apă, fac biostimulare, respectiv stimulează regenerarea țesutului, au rol antiinflamator. De exemplu, înainte de intervenție chirurgicală, facem o ședință de laser, de biostimulare, iar după intervenția chirurgicală facem din nou această ședință și în felul acesta sensibilitatea scade în timpul intervenției, iar apoi, după intervenție, pacientul nu mai are hiperemie, deci nu are edem, nu are dureri acasă, așadar confortul pentru pacient este mult crescut.
Un alt rol important în funcționalitatea aparatului dento-maxilar este ocluzia și folosim sisteme digitale care ne dau informații despre unde ar trebui să intervenim.
Protocoalele s-au schimbat, nu mai sunt atât de laborioase, maniera de lucru s-a schimbat, este o schimbare radicală față de acum 20 de ani.
Fațetele, de exemplu, nu au doar un rol estetic. La DENTEXCELA 3 inclusiv operarea fațetelor este minim invazivă, pentru că noi nu mai șlefuim absolut deloc dinții și punem fațeta direct pe dinte printr-un procedeu de colare, de adeziune. Tot procedeul este astfel foarte simplu și curat.
În privința evoluției sistemului digital, punctez evoluția sistemelor CAD CAM pe care le folosim în cadrul clinicii DENTEXCELA 3 pentru protetică, cu scanare. De exemplu, putem face în 20 de minute o coroană din ceramic, din zirconiu.
E vorba de proiectarea 3D se ajunge și la inteligența artificială, se analizează mușchii feței.
Este foarte importantă colaborarea cu celelalte specialități, în sensul că de exemplu, avem nevoie de acordul cardiologului sau al chirurgului, iar obținerea acestuia poate dura mult. Poate că dacă implementăm un sistem digital, o să reușim să colaborăm mult mai strâns!
Aș mai menționa un aspect – nu se monitorizează deloc numărul stomatologilor și repartiția lor.
Lipsa acestor registre arată că sistemul este aleatoriu.
Aduc în discuție și o nevoie pe care o simțim cu toții, respectiv un sistem de asigurare, de care este nevoie cât mai rapid. Stomatologia este costisitoare, medicina în general este costisitoare, tehnologia este foarte scumpă, iar pacienții trebuie să aibă la îndemână și un sistem de asigurare care să le faciliteze accesul la toate procedurile de care au nevoie.
Dacă am avea un sistem integrat cu asigurări, susținut și de un sistem informatic integrat poate am rezolva această problemă stringentă pentru mulți pacienți.
George HABER, Antreprenor Tech @ MEDTECH Forum 2024: Vreau să redefinim medicina. Am creat ZenAI OS, care o să coste de 10 ori mai puțin sistemul medical. Sistemul se integrează acum în spitalele din orașul meu natal, Oradea, făcând România prima țară din lume care folosește inteligență artificială în acest domeniu pentru a rezolva probleme extraordinar de complexe

George HABER, Antreprenor Tech @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.

AI nu este artificial, de fapt. AI este acumularea întregii istorii și științe umane într-o bază de date vectorială, cu un acces foarte inteligent la informația necesară și cu abilitatea de a explica informația găsită pe înțelesul și la nivelul celui care o cere.
Inteligența artificială nu ne poate citi creierul, așa că trebuie să înțelegem că la întrebări bizare sau vagi, exact ca și în cazul oamenilor, primești răspunsuri vagi și neclare, chiar halucinante uneori.



Eu am emis trei legi de-a lungul vieții până acum și toate s-au îndeplinit.
Astfel, în anul 1993, după ce mi-am vândut prima companie, am spus “dacă se poate implementa în software, se va implementa”.
În anul 2016 am spus, “dacă se poate face în software, AI o să o facă mai bine”.
În 2020, am spus “AI o poate face mai bine, dacă se poate face”.
Să vă explic acum de ce.


În istoria omenirii, ne-am dat seama că inteligența este acumularea cunoștințelor pe care le avem și a problemelor pe care le rezolvăm. Cam timp de 40.000 de ani, inteligența umană se baza pe pictura pe peretele peșterii, a unui dinozaur sau a unui brontozaur și pe a-i învăța pe copii cum să supraviețuiască dacă se întâlnesc cu vreun dinozaur.

După vreo 40.000 de ani în peșteră, a venit Moise cu cele 10 comenzi și mii de ani am stat în zona aceasta, până când am început să scriem pe hârtie, scribii au copiat Biblia și alte cunoștințe și prin aceste perioade, de fapt, informația s-a răspândit către tot mai multe persoane, s-a schimbat societatea, s-a schimbat modul de a trăi și este parte din inteligența și din evoluția umană. A urmat apoi Gutenberg, inventatorul tiparului, iar apoi, după 400 de ani, a apărut telecomunicația radio, astfel încât omenirea putea să transmită mesaje la distanțe enorme. Accelerarea inteligenței umane a fost impresionantă, tot ce am inventat în perioada aceasta a fost extraordinară. Apoi a fost inventat internetul, care a creat o altă explozie extraordinară.


Din anii 1940, 1950 americanii au început cu ceea ce se cheamă sisteme expert, în care noi am încercat, cu software, să descriem comportamentul și inteligența umană.
După vreo 50 de ani de “desert” în care n-am reușit, de fapt, să facem niciun sistem să fie expert, la Universitatea Stanford din California câțiva băieți au început un proiect în care au adunat câteva mii de poze. Am avut și eu o contribuție infinitesimală, de 00000,1% poate, donând câteva fotografii pentru acest database de imagini, fiindcă înainte aveam o companie care se ocupa de compresii de date.

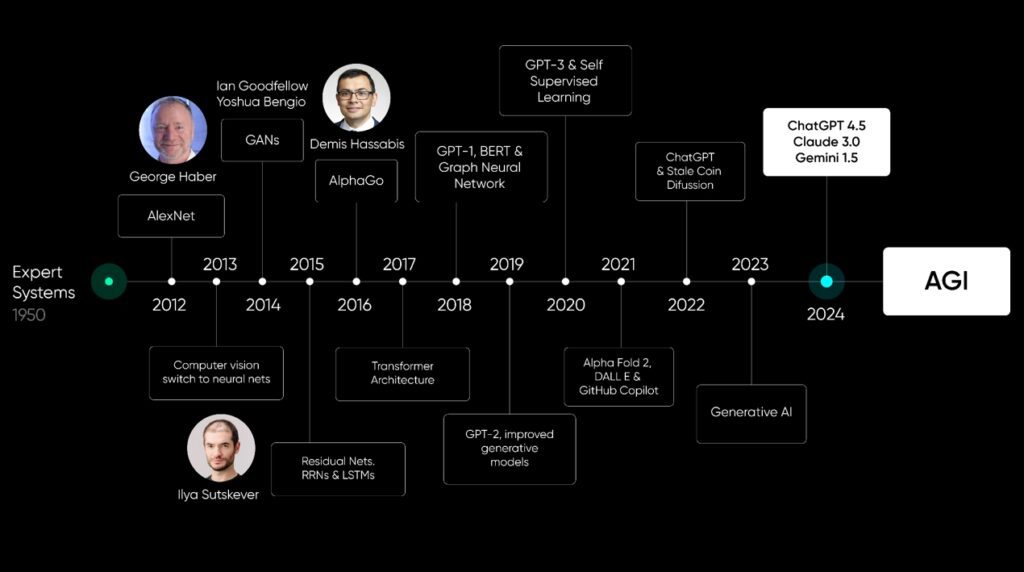
În acest database de la Stanford, care se chema Alex Net, erau câteva zeci de mii de fotografii și timp de vreo patru-cinci ani cei mai buni studenți și contribuitori din tot globul pământesc au reușit să recunoască între 20 și 30%.
Asta până când Ilya Sutskever, care este fondatorul OpenAI, tehnic vorbind, a creat prin neuroresearch primul neural network pentru Computer sision, care a sărit de la circa 30% la peste 70%.
Atunci a început, de fapt, explozia cercetărilor și s-au inventat network-urile. Am fost și eu acolo la început și mi-am dat seama că AI se va dezvolta la o viteză extraordinară și așa au apărut și legile mele. O altă persoană care a contribuit enorm de mult la dezvoltarea acestor network-uri neurale și la dezvoltarea conceptelor de halucinații este Demis Hassabis, care este, de fapt, șeful de la Google Research (co-fondator și CEO al Google DeepMind), care, printre altele, a inventat ceea ce se cheamă adversarial network, care pentru mine a fost o revelație personală, fiindcă toată viața mea m-am întrebat de ce visăm?


Mai mulți specialiști au arătat apoi căvisele noastre sunt pentru a genera bazaconii, halucinații pe care le putem explica sau anula ca să vedem mai multe date din care să învățăm. Inteligență umană este dezvoltată prin a fi expuși la din ce în ce mai multe date pe care le procesăm prin network-ul nostru neural și din care ajungem la concluzii adevărate sau greșite. Cei care ajung la cele greșite nu supraviețuiesc.
Totul a explodat când s-a lansat primul ChatGPT, fiindcă dintr-o dată, lumea și-a dat seama este într-adevăr inteligentă.
În curând, în 3-4 ani, o să ajungem la nivelul în care inteligența artificială va fi mai bună decât orice inteligență umană, ceea ce este fantastic pentru noi toți. Deci îndrăgostiți-vă, iubiți acest AI, este un instrument pentru doctori. Un doctor cu suport AI va fi mai bun decât un doctor fără AI, este ca și un computer care dintr-o dată le-a făcut viața mai interesantă, numai că acum pasul va fi imens.
În acest context m-am gândit așa: de ce să nu redefinim medicina, să o luăm de la zero? Am creat o nouă companie care se cheamă ZenAI OS, cu mesajul subliminal Zen la puterea AI devine un sistem de operare care poate să facă orice.

Ne întrebăm ce este Healthcare, iar răspunsul ar trebui să fie simplu, dar nu, de fapt nu este simplu pentru că are prea multe componente.
De fapt, ce este? Este parte din dreptul omulu? Este parte din contractul social pe care îl avem cu guvernul sau țara în care trăi? E o necesitate sau e lux?
Zilnic apar noutăți în medicină, se îmbunătățesc aparate, în tehnologie, la fel, apar lasere performante etc, iar medicii și spitalele și asigurările trebuie să se adapteze non-stop. E un labirint, care se tot complică. A devenit cel mai costisitor sistem pentru toate țările din lume.

Eu vă propun să o luăm de la zero. Care ar fi soluția ideală?
Hai să definim ce este perfect pentru un pacient, ce este perfect pentru medic, ce este perfect pentru o administrare de spital.
Să introducem AI în filmul acesta cu doctorul ideal, pacientul ideal și administratorul de spital ideal, motiv pentru care am creat ZenAI OS, care optimizează toate resursele.

Modulul de pacient, cu modulul de doctor și cu motorul de manager intră în baza de date a spitalului. ZenAI OS este un asistent virtual foarte bine focalizat, care înțelege rolul pe care îl are, drepturile pe care le are, ce poate să răspundă, ce n-are voie să răspundă. La modulul de pacient, de exemplu, nu dă niciun sfat, îi spune pacientului Îmi pare rău dacă te doare și trebuie să te duci la un specialist.
Dacă la modulul de pacient vine o doamnă gravidă care trebuie să nască, noi ne uităm la toate spitalele care sunt integrate în sistemul nostru și vedem la care din aceste spitale este cel mai aproape, plătit de asigurarea doamnei, care îi poate asigura asistență instantaneu. Așadar, facem un triaj util.
La modulul de manager de spital o să vă dea la secundă toate statistica din spital.


Toate spitalele care folosesc acest modul pot transmite către Ministerul Sănătății, în fiecare minut, informațiile care i se cere de exemplu un grafic cu gradul de ocupare. Imaginați-vă dacă lovește următorul Covid sau orice altă pandemie. Într-o oră se va putea vedea dacă în mai multe spitale, care folosesc acest sistem, există aceleași simptome.
Totul se bazează pe inteligența cu acces la date și cu cele mai bune intenții pe care le are toată lumea.
În prezent, sistemul se integrează în spitalele din orașul meu natal, Oradea, făcând România prima țară din lume care folosește inteligență artificială în acest domeniu pentru a rezolva probleme extraordinar de complexe. O să coste de 10 ori mai puțin sistemul medical și o să fie de 100 de ori mai plăcut.

Cristina BERTEANU, Memorial România @ MEDTECH Forum 2024: Partea de digitalizare din proiectul Centrului Naţional de Competenţă în Domeniul Cancerului țintește crearea unei rețele a centrelor implicate în managementul pacientului oncologic. Parteneriatul public-privat funcționează, sunt 5 instituții publice și 5 private.

Cristina BERTEANU – Director Medical, Memorial România @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.

Vă felicit, este o idee excepțională să reuniți comunitățile medicale și cele din high tech în cadrul MEDTECH Forum. Încep cu o veste bună, proiectul pe care vi-l prezint se bazează pe un consorțiu care cuprinde 5 instituții publice și 5 private, deci parteneriatul public-privat începe să funcționeze. Este un proiect prestigios, care se numește Centrului Naţional de Competenţă în Domeniul Cancerului și care reunește UMF Carol Davila, UMF Iași, Institutul Fundeni, Institutul Oncologic Cluj, Institutul Oncologic Fundeni și Universitatea Politehnica din București, iar dintre entitățile private întreprinderea mare este NeoLife, încă 3 entități private din țară și o companie IT care completează abordarea multidisciplinară și permite componenta de digitalizare a acestui proiect.



Mă bucur mult că la MEDTECH Forum 2024 participă și George Haber, pentru că am învățat multe de la dânsul. De a lungul anilor am participat la conferințele dânsului și vreau să îl felicit pentru tot ce a realizat de-a lungul vieții și mă bucur să văd că este așa de avansat și România, cu noul său proiect ZenAI OS descris la MEDTECH Forum. Dânsul a fost întotdeauna inovativ, încă de pe vremea comunismului, când a înființat prima discotecă din România, înainte de a pleca din țară. Am mai participat la cursurile de dezvoltare a start-up-urilor care s-au întins pe o durată de un an împreună cu Universitatea Tehnică din Israel și Universitatea Politehnica și nume prestigioase din întreaga lume

Am și altă veste bună în afară de acest consorțiu, care este public-privat, respectiv legea telemedicinei care există, totuși. Eu, în calitate de vicepreședinte al PALMED – Patronatul Furnizorilor de Servicii Medicale Private, vă spun că ne-am implicat foarte mult și legea există, normele există și trebuie să fie implementate cât de curând.


Despre proiectul Centrului Naţional de Competenţă în Domeniul Cancerului pot să vă spun că partea de digitalizare țintește crearea unei rețele a centrelor implicate în managementul pacientului oncologic și își dorește o rețea digitală în care să colecteze și date mai ample care să permită dezvoltarea cercetării și introducerea unor studii clinice și epidemiologice care să aducă plus valoare în tratamentul bolilor rare și al medicinei personalizate. Principiile de bază în crearea acestui proiect au fost dezvoltarea medicinei personalizate și faptul că avem o lege a medicinei personalizate în România, care a fost aplicată pe 23 aprilie 2023 și care permite continuarea legii drepturilor pacientului și, desigur, aduce un progres important în ceea ce privește medicina de precizie, terapii țintite.

Legat de descifrarea genomului uman, lucrurile au progresat foarte mult, apar în fiecare an molecule noi și în România. Asigurările sistemului de stat au permis o evoluție continuă de la an la an prin decontarea radioterapiei extrem de avansate cu acceleratoare, la fel ca în Statele Unite, cu introducerea de molecule noi în fiecare an.

Astfel, în oncologie progresul a fost evident și mai mult decât atât, suntem prima țară din Uniunea Europeană care are un plan național de combatere a cancerului sincronizat cu planul european, care a apărut pe 3 februarie 2021. Este foarte important că avem acești piloni – screening, depistarea precoce, diagnostic, tratament și în plus, calitatea vieții, pentru că lucrurile progresând sunt și mulți supraviețuitori, respectiv 12 milioane de supraviețuitori. Calitatea vieții este un element important.
Cristina-Berteanu
Proiectul urmează și planul național de combatere a cancerului, exact pe modelul acestor piloni. Caracterul molecular al tumorilor este foarte important și se vrea dezvoltarea unui tumor port molecular virtual care să producă date, care să fie integrate în decizia clinică. În plus, avem telemedicina, imagistica, inteligența artificială, care va fi folosită cu ajutorul Universității Politehnica în screeningul de cancer colorectal, cu Clinica din Institutul Fundeni, pentru o calitate mai bună a rezultatelor și pentru crearea unui algoritm care să aducă pacienții cu mai mare ușurință în testare. Apoi este vorba de screeningul cancerului hepatocelular, de urmărirea unor biomarkeri noi care să asigure o monitorizare mai precisă. Este vorba de calitatea vieții, de utilizarea unor chestionare împreună cu Universitatea de Medicină și Farmacie Iași, cu Spitalul Elias, cu Institutul Fundeni. Practic toate instituțiile sunt implicate aici.

Mi-aș dori să putem continua, suntem în al 2-lea an de proiect.
Proiectul se desfășoară în cadrul PNRR, Pilon III, Secțiunea 15 și mi s-a părut important să punctez că au avut acces și instituțiile private.
Vrem să dezvoltăm alte două proiecte cu teme din European Cancer Mission și să aplicăm pe Horizon Europe, unde fondurile sunt consistente, respectiv 18 milioane de euro, pe plan european de combatere a cancerului sunt 4 miliarde de euro.
Urmărim și creșterea procentului din PIB alocat sănătății de la 6,5% la 9%, pentru că suntem încă pe ultimele locuri, dar pot spune că în oncologie a fost un progres în ultimii 10 ani, ne-am aliniat cu standardele internaționale.
Dr. Adrian MARINESCU, Institutul Matei Balș @ MEDTECH Forum 2024: Inteligența artificială este implementată de multe vreme, dar în prezent este o dinamică care, practic, nu are cale de întoarcere. Ne interesează ca în final să avem un act medical de calitate, să vorbim de pacienții noștri ca de pacienți cărora le salvăm viața, care nu au sechele sau au într-o mai mică măsură

Adrian Gabriel MARINESCU – Director Medical, Institutul Național de Boli Infecțioase „Prof. Dr. Matei Balș” @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.
Doresc să punctez rolul pe care îl are Institutul de Boli Infecțioase „Prof. Dr. Matei Balș” în tot ceea ce înseamnă inteligența artificială, în faptul că laboratoarele din institut joacă un rol extrem de important în raport cu actul medical.
În 2024 este important să discutăm despre metagenomică, despre varianta clinică a ei, este important să discutăm despre rolul pe care îl are laboratorul nostru de genetică, care poate să stabilească o relație între microorganismele existente, de exemplu, la nivelul microbiomului intestinal și gazdă, să facă aceste corelații care vin cu date mai mult decât concrete. Discutăm despre virusuri, despre bacterii, despre fungi, discutăm despre componenta intestinală, pentru că în general microbiomul intestinal este mai bine reprezentat acolo, dar să știți că putem să identificăm prin secvențiere genomică, practic, orice germene care, de exemplu, e la nivel de tegument sau în orice altă zonă și putem să stabilim cu precizie destul de mare, care este impactul pe care îl are în raport cu o anumită patologie.
Vă aduc aminte că în pandemia de Covid 19 Institutul Matei Balș, prin laboratorul de genetică, a jucat un rol crucial și, alături de Institutul Cantacuzino, reprezintă reperul atunci când vorbim de laboratoarele de genetică din România.

Discutând despre virusul SARS-CoV-2 am făcut secvențiere și am stabilit tulpinile circulante, am putut să vedem care este dinamica, felul în care vor evolua lucrurile, am putut să stabilim mult mai repede care vor fi tendințele și practic către ce ne îndreptăm.
De acum încolo cred că provocările vor fi pe măsură. Sigur, nu vom vorbi de pandemii sau poate nu vom vorbi des despre epidemii, dar situații în care avem provocări legate de bolile infecțioase vom avea. Cred că este mai mult decât evident pentru noi toți că inteligența artificială este implementată de multe vreme. Ce se întâmplă în prezent este o dinamică care, practic, nu are cale de întoarcere. Sigur, trebuie să fim echilibrați, să ne gândim la rolul pe care îl au, inteligența artificială, metagenomica, în general, utilitatea laboratoarelor în raport cu ce avem în practică. Ceea ce ne interesează în final este să avem un act medical de calitate, să vorbim de pacienții noștri ca de pacienți cărora le salvăm viața, care nu au sechele sau au într-o mai mică măsură, indiferent de boală infecțioasă care e ca punct plecare.
Octav ANDRONIC, UMFCD @ MEDTECH Forum 2024: Telemedicina în România: Percepția utilizatorilor finali

Octav ANDRONIC – Chirurg, Coordonator Nucleu de Analiză Big Data – Centrul de Inovație și eHealth, UMFCD @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.

Centrul de Inovație și eHealth este un centru al Universității de Medicină și Farmacie “Carol Davila”, înființat în 2020, cu foarte puțin timp înainte de izbucnirea pandemiei Covid 19 și care își dorește să fie un punct de congruență în ecosistemul de inovație în medicină și tehnologie în medicină. Avem 3 direcții principale de dezvoltare, respectiv 1. componenta de training pentru studenți (pe care îi obișnuim să folosească tehnologia încă din timpul facultății), 2. partea de cercetare pentru a putea construi soluții tehnologice adaptate și targetate pe nevoi și 3. componenta de antreprenoriat.


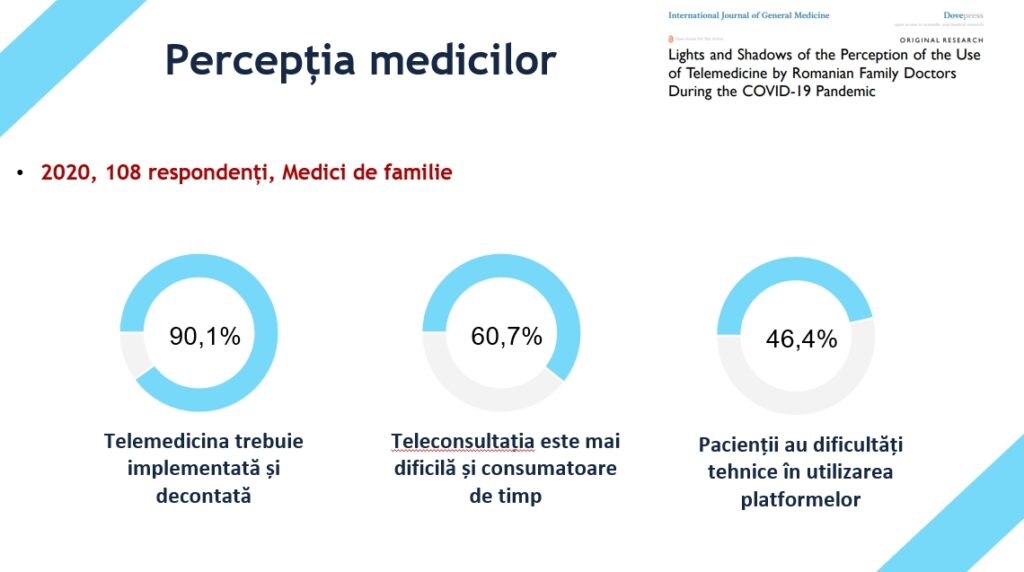
În privința telemedicinei, mesajul pe care vreau să-l transmit în cadrul MEDTECH Forum 2024 provine din două constatări reale, în sensul în care participând în calitate de mentor la evenimentele de inovație, hackathoane, Innovation Labs etc, inclusiv la un curs recent de Master de la Universitatea Politehnica din București, am observat că de foarte multe ori soluțiile pe care tehnologia le propune și le lansează nu sunt centrate și nu pleacă de la modul în care utilizatorii finali vor utiliza aceste tehnologii.

În cazul telemedicinei, utilizatorul final este medicul și pacientul, dar de foarte multe ori avem soluții care nu iau în considerare modul în care pacienții vor utiliza aceste servicii. Vorbim aici de pacienți în zone rurale cu acces mai scăzut la tehnologie, vorbim de pacienți vârstnici care încă au telefoane cu butoane, care nu au ajuns în era smartphone-urilor. Trebuie să încercăm să scalăm soluțiile pe care le avem plecând de la aceste nevoi reale ale pacienților și ale medicilor și susțin ideea de astăzi prin câteva date din studiile pe care le-am făcut noi sau pe care le-am preluat din spațiul public.
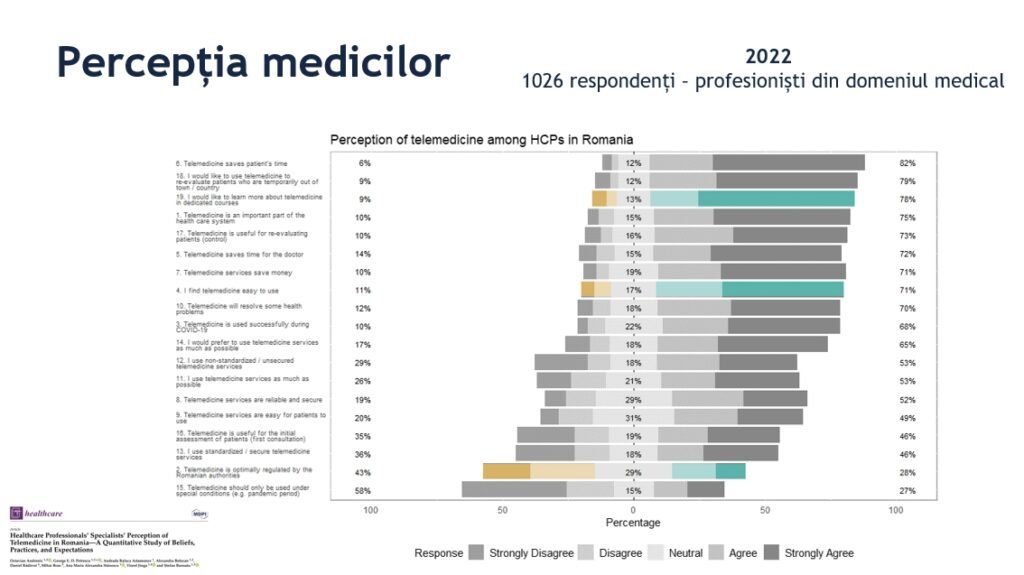
Un prim studiu apărut imediat după izbucnirea pandemiei din 2020, arăta că 90% dintre medicii de familie considerau că telemedicina trebuie implementată și trebuie decontată de stat.


În schimb, aproape jumătate dintre ei au constatat că pacienții au mari dificultăți în utilizarea acestor platforme.
Un studiu pe care l-am făcut noi și l-am publicat recent, evaluând percepția profesioniștilor din domeniul sanitar asupra utilizării telemedicinei, arată în primul rând, că majoritatea medicilor consideră că telemedicina încă nu este suficient reglementată. Știm că avem reglementări, dar în continuare cadrul legal nu este suficient clarificat.

Apoi, 71% dintre respondenți spun că reușesc și că e relativ facilă utilizarea acestor soluții, dar un procent și mai mare dintre ei, 78%, spun că au nevoie de training pentru a utiliza aceste platforme.
Un alt studiu realizat de Atlas și MedicHub arată că la întrebarea adresată medicilor: care sunt problemele pe care le întâmpinați în utilizarea soluțiilor telematice? au fost 4 răspunsuri principale, și anume lipsa echipamentelor performante, problemele de conexiune (deși România este una din țările cu cele mai bune conexiuni la internet), mai precis în zonele rurale, complexitatea tehnică ridicată a acestor soluții și, din nou, lipsa de training pentru utilizarea acestor platforme.

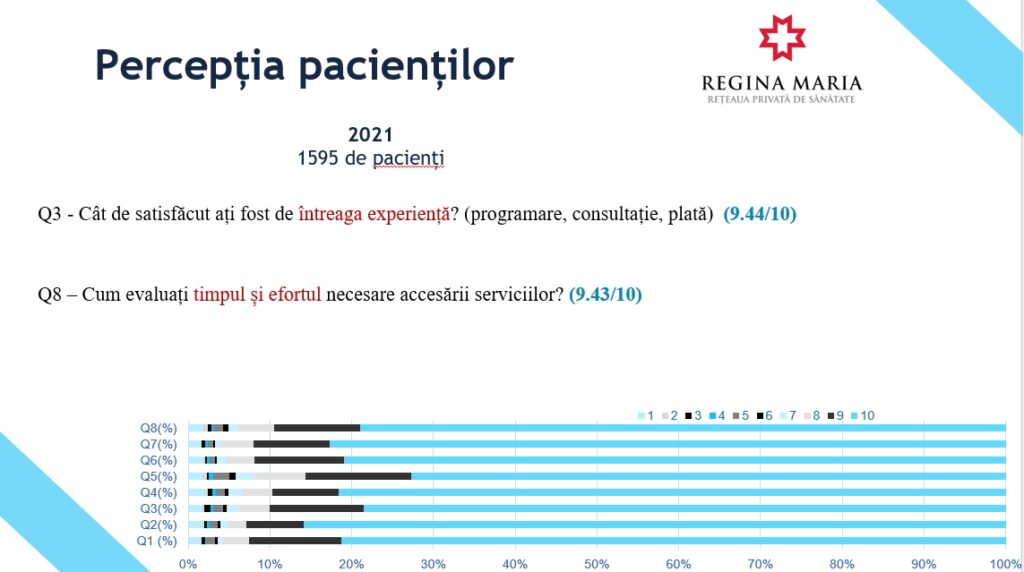
Spitalul Regina Maria, de exemplu, a lansat imediat după izbucnirea pandemiei, la câteva zile, soluția sa de telemedicină și au aplicat un chestionar pacienților care au utilizat telemedicina. Majoritatea aveau asigurări private și iată că răspunsul a fost unul mai mult decât favorabil, fiind foarte mulțumiți de întreaga experiență de utilizare a telemedicinei.
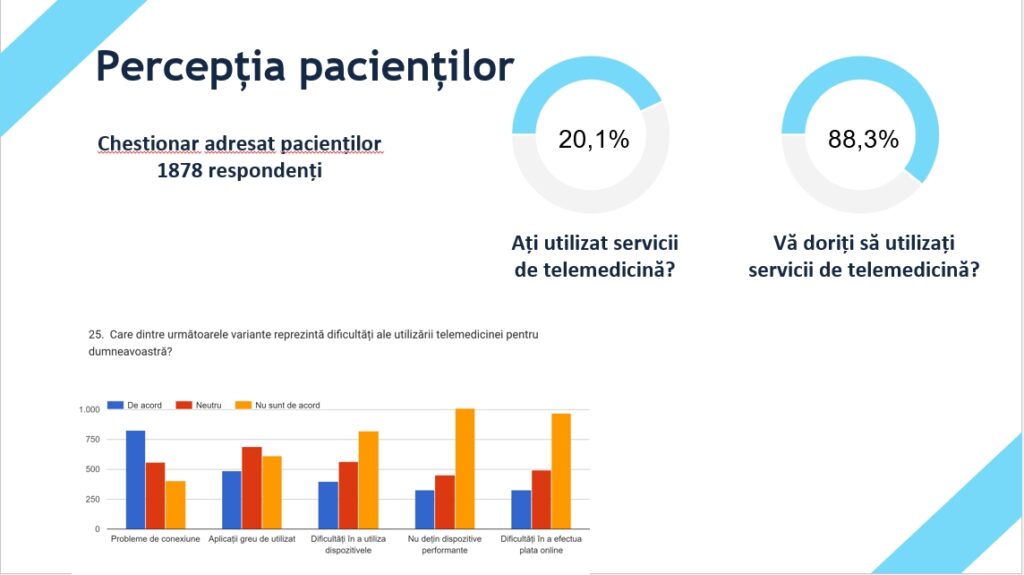

Identificând aceste probleme, am demarat un studiu, care este încă în desfășurare, pentru care am strâns până acum aproape 2000 de răspunsuri, iar bucuria noastră este că am reușit să avem răspunsuri și din zona rurală și de la oameni cu studii, dar și de la cei cu mai puține studii. Concluzia este că majoritatea vor să utilizeze telemedicina, doar 20% dintre ei utilizat deja, dar foarte important, din nou apar menționate problemele de conexiune și aplicațiile care sunt greu de utilizat.
Mesajul pe care vreau să-l transmit este că telemedicina are toate premisele de a fi implementată în România. Medicii și pacienții sunt dispuși să utilizeze noile tehnologii, dar și unii și alții spun că e nevoie de training și de educație pentru a putea învăța să folosească aceste tehnologii.
Eu cred că ar trebui să mergem mai departe, să facem aceste tehnologii accesibile tuturor fără training, în sensul în care tehnologia să fie foarte facil de utilizat din start. Digitalizarea trebuie să aibă ca principal rol simplificarea proceselor, nu complicarea lor.

Mesajul pe care vreau să-l transmit astăzi în cadrul MEDTECH Forum 2024 este să încercăm să găsim aceste soluții, având ca punct de plecare accesibilitatea tuturor pacienților și medicilor.
Medicii fac parte din acele categorii profesionale în care tehnologia penetrează destul de greu și experiența în utilizarea tehnologiilor este destul de greoaie, din păcate.
Radu JECAN, UMFCD @ MEDTECH 2024: Digitalizarea în chirurgia plastică și reconstructivă a sec. 21. Quo Vadis?

Radu JECAN –Medic Primar Chirurgie Plastică, Estetică și Microchirurgie Reconstructivă, Universitatea de Medicină și Farmacie “Carol Davila” @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.
Chirurgia plastică este o specialitate inovativă, ne-am născut din dorința sau din necesitatea altor specialități de a rezolva probleme la care nu existau soluții și astfel am devenit un fel de chirurgi ai chirurgilor.

Inovația a făcut parte din istoria noastră din cele mai vechi timpuri, când sunt descrise proceduri de chirurgie plastică.
Când vorbim de conceptul de inovație, trebuie să facem o diferență clară față de invenție. Nu toate invențiile ajung inovații. Inovația înseamnă a aduce ceva nou într-un proces care deja se desfășoară în scopul îmbunătățirii și simplificării acestuia, iar foarte puține inovații, invenții ajung, împreună cu conceptul de inovație, să fie utilizate în practică.


Îl vedeți aici, pe vestitul Rod J. Rohrich care la 1600 a publicat deja metode avansate de reconstrucție, iar Peter C. Neligan ne spune că întotdeauna istoria chirurgiei plastice a fost legată de inovații.


Avem un inovator, Dr. Joseph E. Murray, respectiv primul chirurg care a făcut un transplant renal este un chirurg plastician. Acestea sunt cercetările lui.

Multă lume a râs de el, dar în final a reușit, iar restul este istorie, aproape tot ce este chirurgie de transplant astăzi este legat de numele lui. Îi vedeți aici pe ceilalți 4 chirurgi din istorie care au primit Premiul Nobel. În 1990 Joseph E. Murray a fost distins cu acest premiu.

Vă supun atenției câteva tendințe emergente. Suntem în căutarea noi soluții pentru că avem nevoie de țesuturi ca să suplinim ce lipsește ca formă, ca volum și ca funcție.

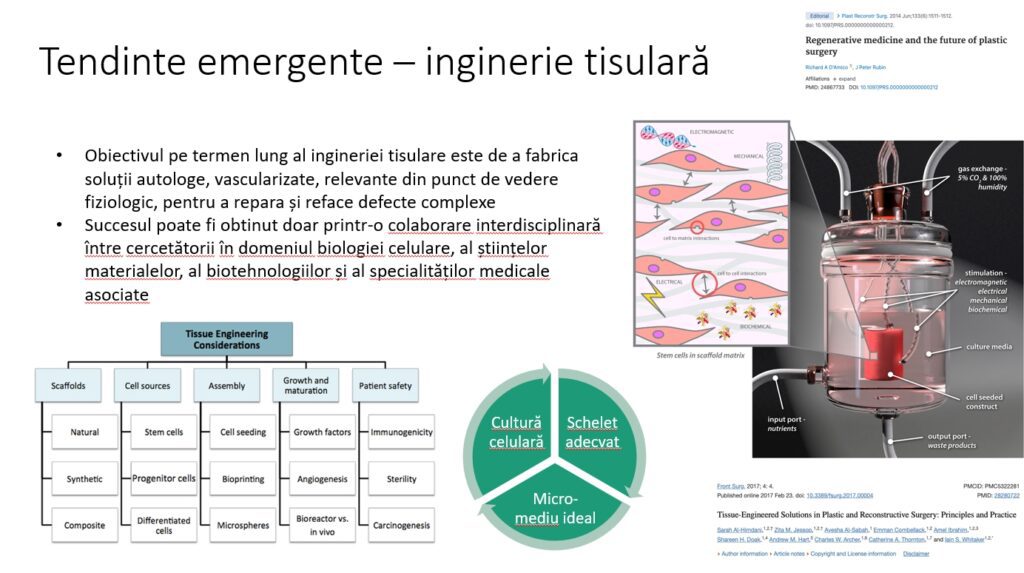
Resursele corpului uman sunt destul de limitate și atunci dorim să implementăm și ingineria tisulară, adică fabricarea de matrici de celule, să le asamblăm, să le facem să crească și să matureze într-o unitate tisulară, ținând cont și de siguranța pacientului. Aici intervine mult digitalizarea prin imprimantele 3D care au utilități atât ex vivo, cât și in vivo. Iată o imprimantă destul de profesională care permite pe baza conversiei imaginii din Programul 3D procesarea unui model.


Vedeți câteva contururi care pot fi imprimate 3D, dar la baza lor stă digitalizarea, respectiv avem un model, îl transformăm într-o imagine 3D digitalizată care va da imprimarea tipului de proteză.
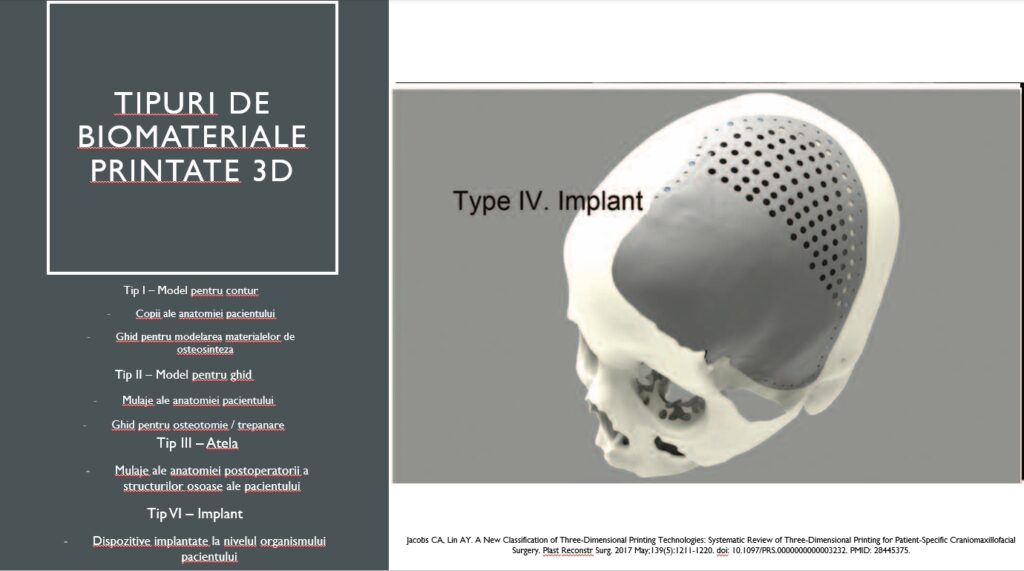

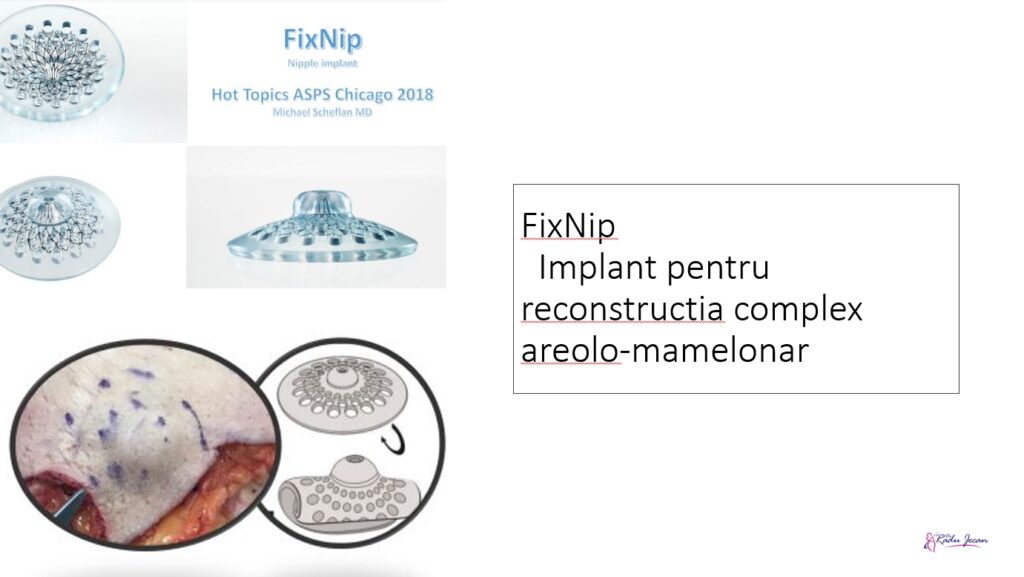
Putem avea modele ale vaselor care hrănesc lambourile sau pentru reconstrucția unui mamelon tot pornind de la imagini digitale.
Digitalizarea are un rol în chirurgia plastică și în simularea realității virtuale care implică antrenamentul chirurgilor, dar nu pe modelele preformate, ci efectiv pe țesuturile sau pe matricea pacientului, pentru că este preluată din Angio CT, Angio RMN refăcută și modelul pe care poți să practici este chiar cel real.
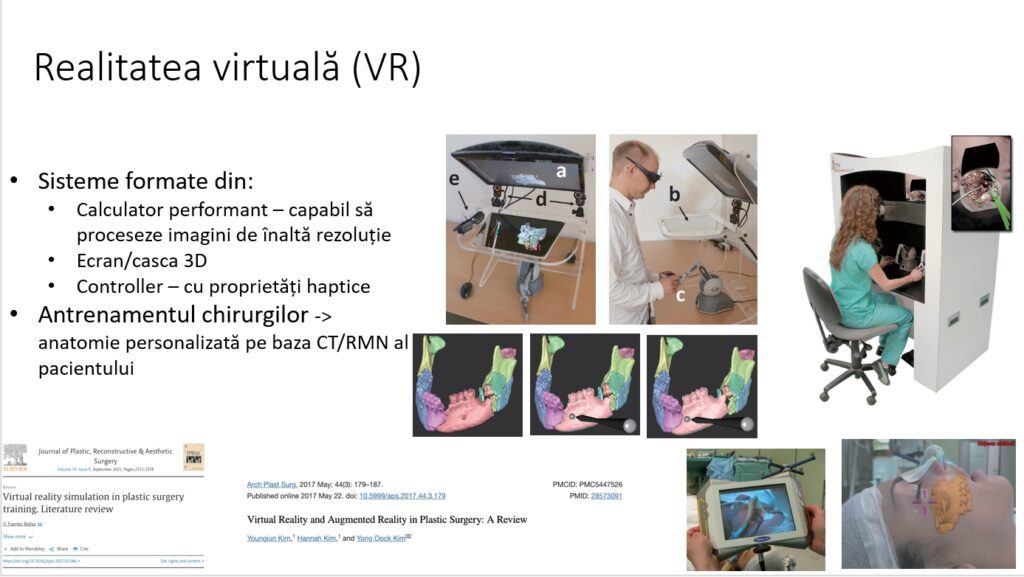

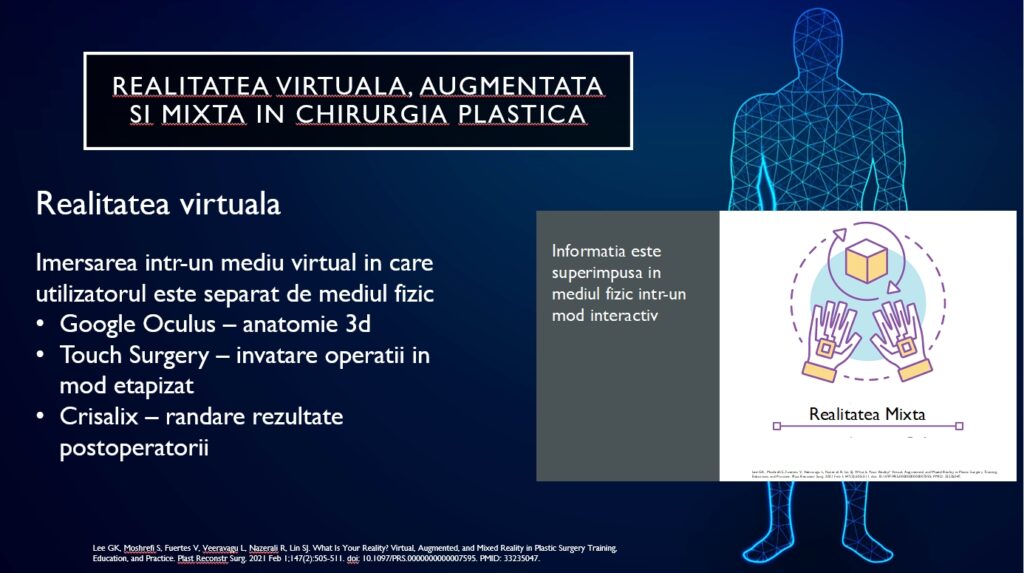
Mai avem și programele care ne ajută să vizualizăm anatomia 3D de tip Oculus sau Touch Surgery, care este o aplicație pe tabletă, unde efectiv faci pașii și dacă n-ai făcut pasul operator care trebuie nu te lasă să treci la următorul diapozitiv sau tipul de Crisalix care preia imaginea, o digitalizează și creează reconstrucții 3D ale corpului uman, ajutându-te să reproduci rezultatul final.
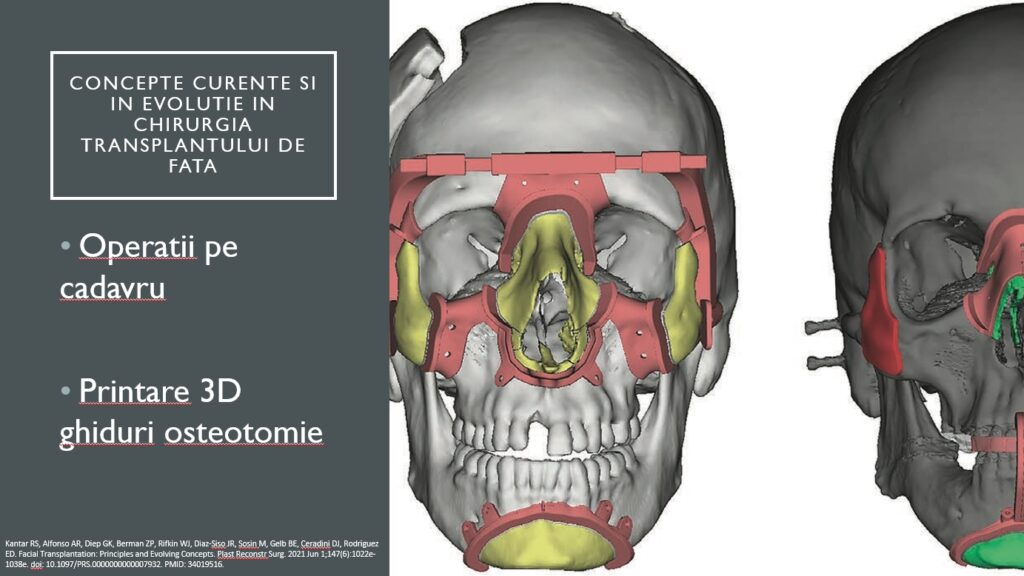
Noi învățăm fie prin operații pe cadavru, fie prin printare 3D. Acum un an de zile a fost o lucrare de doctorat, sub conducerea profesorului Lascăr, a unui coleg de la Spitalul Militar, care făcea exact lucrul acesta – osteotomii și modelare in vivo pe fibulă, exact după caracteristicile pacientului.

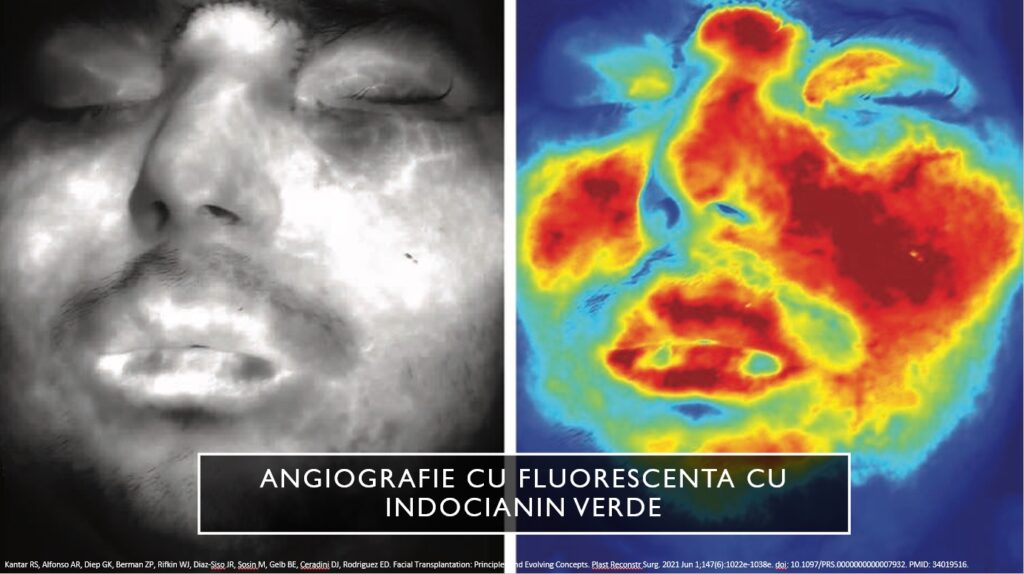
Folosim digitalizarea și în angiografia cu fluorescență cu indocianin verde, în imaginile termale sau în reconstrucția conductelor arteriale în proiectarea lambourilor.

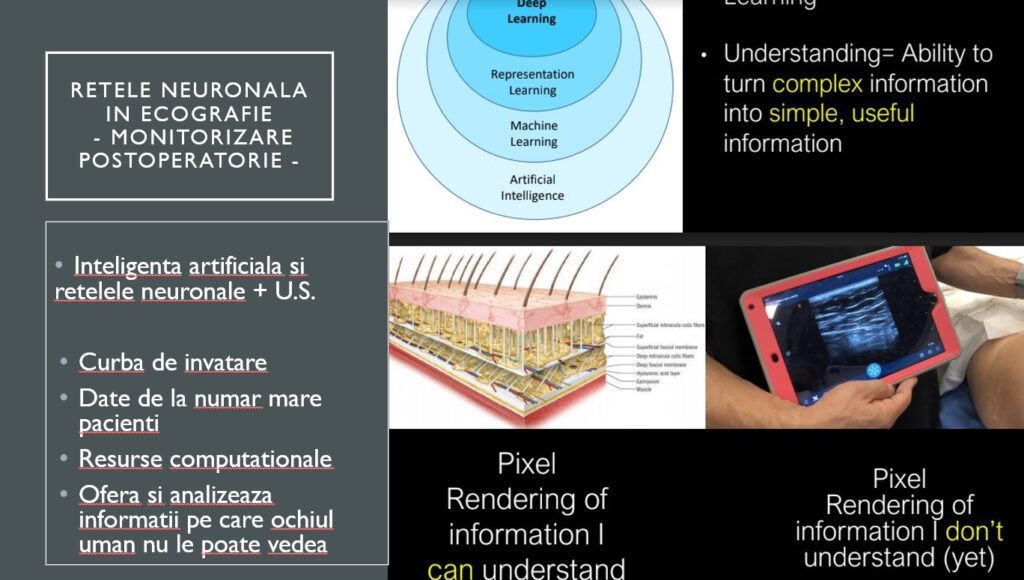
Folosim și inteligența artificială sub formele ei de machine learning, deep learning, natural language processing sau facial recognition, fiecare dintre ele având aplicații fie în dezvoltarea unor metode cognitive de diagnostic, clarificarea cazului sau urmărirea postoperatorie, inteligența artificială având un potențial enorm.
În clinica noastră dezvoltăm un algoritm AI, un program capabil să identifice lambourile pe baza imaginilor termale și să prezică evoluția acestora.

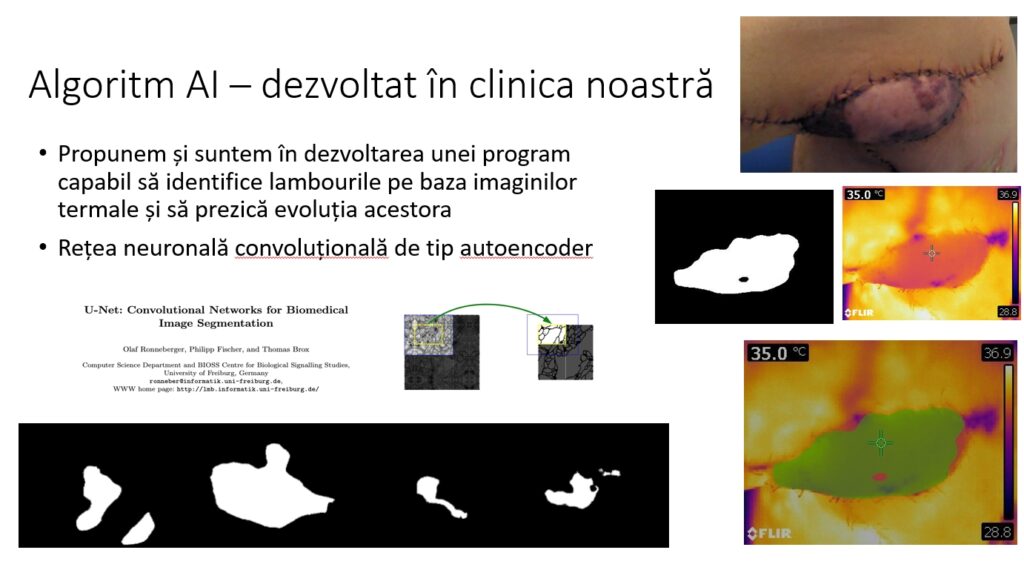

Se analizează culoarea cu ajutorul unei camere cu infraroșii, iar prin antrenarea unei rețele neuronale convoluționale se poate observa atunci când există diferențe semnificative și există o problemă clinică la lambou. Este un proiect la care lucrează unul dintre doctoranzii mei și urmează, probabil, să și patenteze soluția.
Rețelele neuronale sunt importante și în ecografie. Noi folosim ecografia din ce în ce mai mult. Învățarea este grea, nu se poate ajunge ușor din urmă un ecografist cu experiență, și atunci folosim inteligența artificială pentru a ne ajuta să înțelegem pixelii pe care nu îi înțelegem.
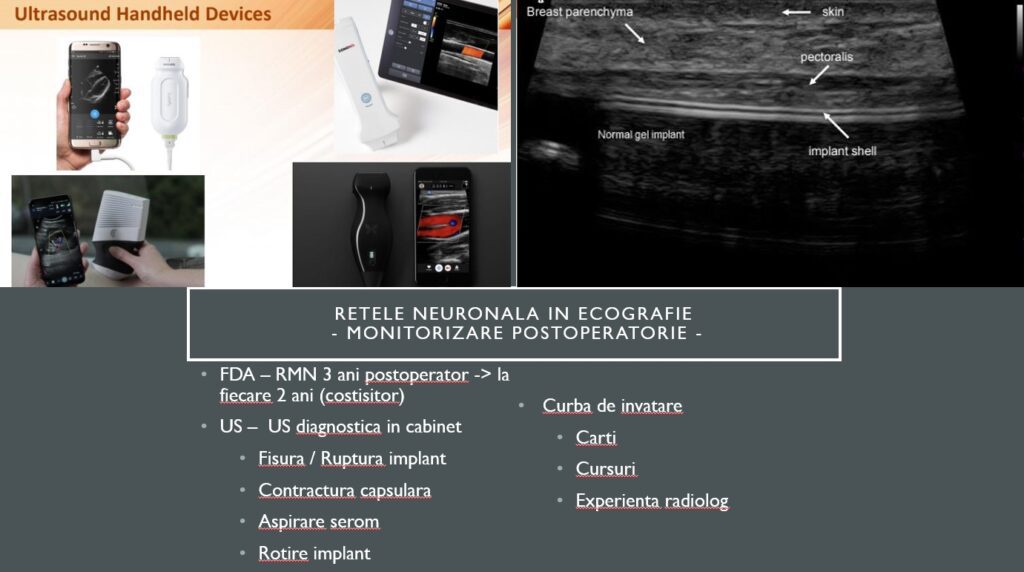
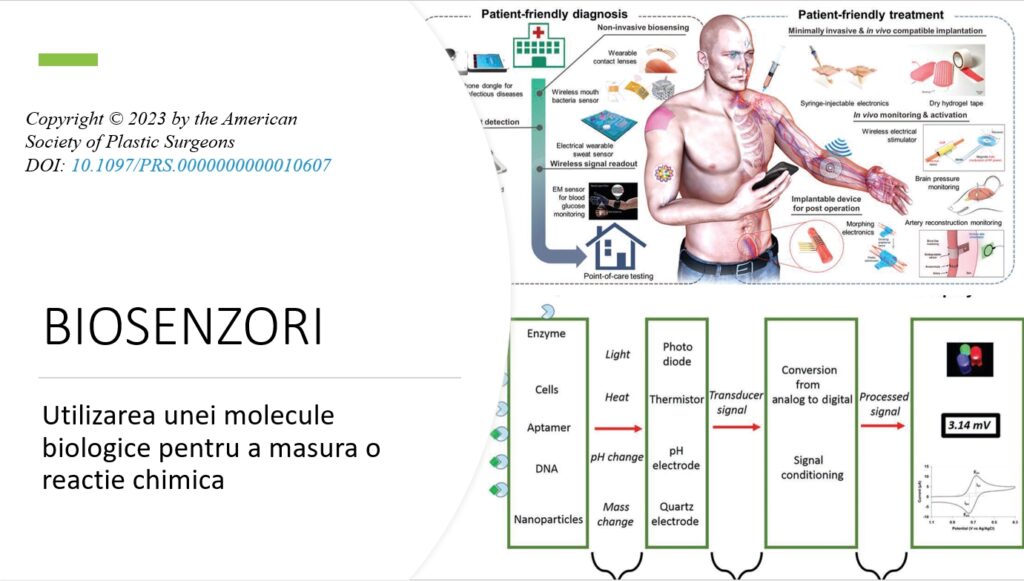
Mai există un rol în antrenamentul biosenzorilor, care preiau reacții chimice, recunosc molecule și le traduc într-un semnal. Conversia dintr-un semnal analog recoltat de biosenzor este procesat digital și transformat și trimis mai departe către un soft. Acest aspect este important pentru că pasul următor în protezele de membru cred că este reprezentat de cele bio mecanice, care preiau impulsul nervos și îl transformă într-o mișcare adaptată, iar aici intervine foarte mult digitalizarea.
Telemedicina va fi din ce în ce mai prezentă în viața noastră. Pandemia COVID-19 ne-a învățat și ne-a și forțat să folosim telemedicina.
Știu că este în curs de reglementare legislativă, cum și care este greutatea pe care un consult o va avea rămâne de văzut. Noi am folosit telemedicina empiric și rudimentar, dar a mers și am obținut rezultate bune.
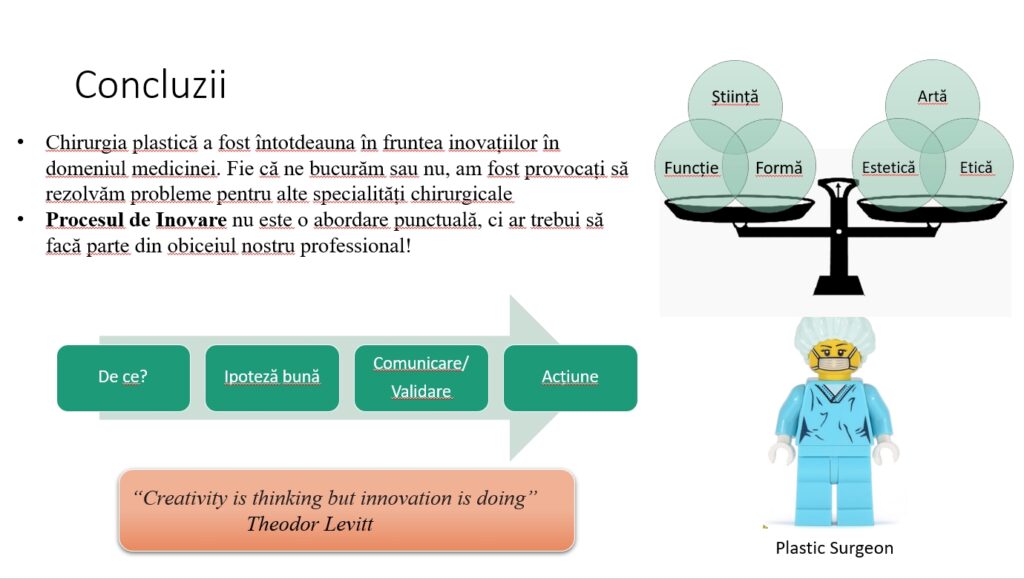
Concluzionând, specialitatea noastră este undeva între știință și artă. Căutăm să restaurăm funcția și forma, dar ținem cont și de aspectul estetic și de etică în sensul binelui pacientului, iar inovația stă la baza specialității noastre.
Emil BÎRSAN, Butonul Roșu @ MEDTECH Forum 2024: Dosarul electronic medical al pacientului este punctul de plecare pentru dezvoltarea multor servicii, pentru interoperabilitate

Emil BIRSAN – Fondator, Teleasistență, Butonul Roșu @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.

Proiectul T Sănătate România a fost creionat în 2014, el era în în cercetare din 2012 – 2013. L-am trimis la T Mobile în Germania și la o săptămână mi-au trimis echipa de la T Systems. M-am întâlnit cu ei, atunci eram cu domnul doctor Cristian Grasu de la Ambulanță și cu domnul doctor Marius Filip.
Le-am trimis și viziunea noastră despre standardizarea pe domeniul serviciilor de îngrijire la domiciliu. Aceasta este prezentarea inițială, la care am mai introdus ca noutate sigla Poștei Române pe modelul Poștei Franceze, care a dezvoltat servicii comunitare integrate de suport pentru persoanele vârstnice.


Practic, voi ați anticipat ceea ce s-a întâmplat în pandemie după aceea. Exact. Și înainte noi am militat de la început pentru standardizare.
Ne-am dori ca în viitor această platformă să devină interoperabilă și cu alte platforme din Europa, mai ales acum cu libera circulație.

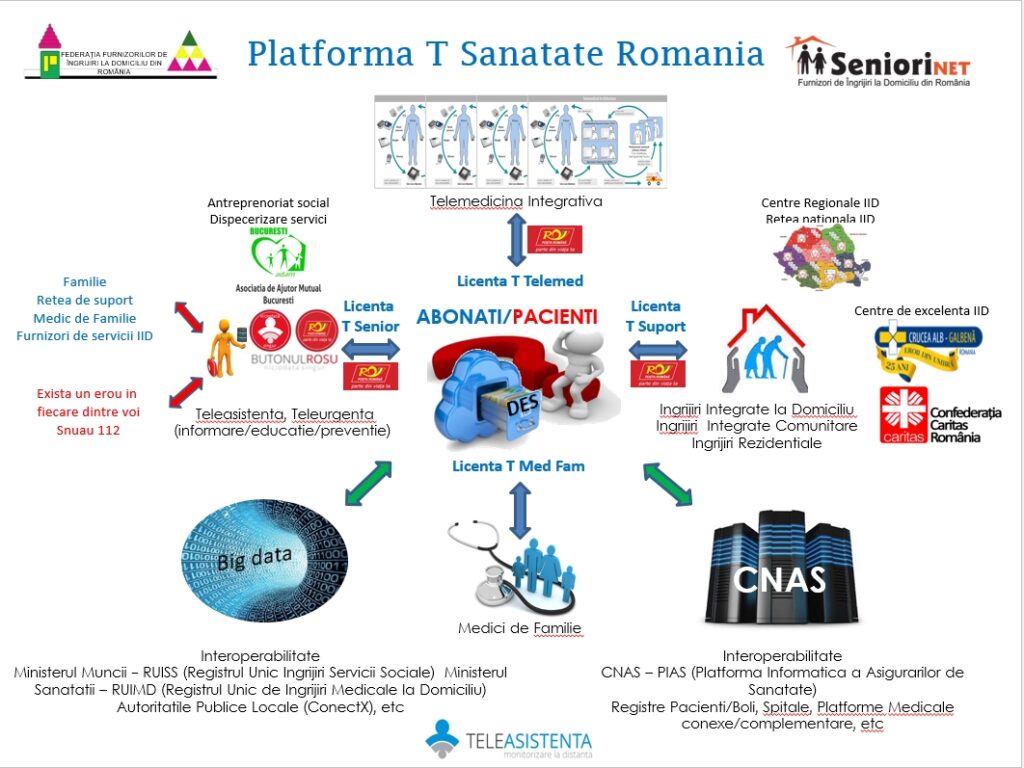
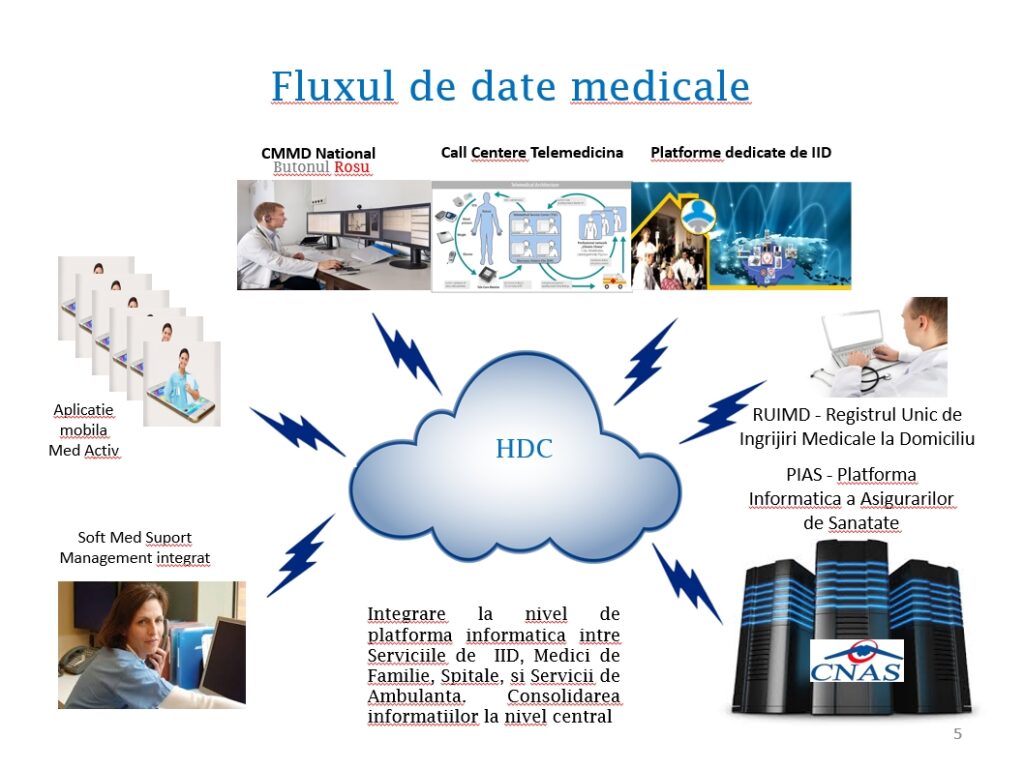
Aceasta este o schemă tot operațională despre cum toată lumea dorește pacientul în mijlocul sistemului. În zona de tehnologie, noi credem că dosarul electronic este cel mai important. De acolo trebuie plecat. Ulterior adaugăm instrumente de a culege date, respectiv produse sau servicii care să culeagă dată și să populeze acest dosar electronic pe standarde, care să poată fi rafinate.

Acest dosar s-ar putea integra ulterior și cu viitorul card electronic de identitate?
Am gândit de la început ideea aceasta de interoperabilitate.
Se ridică, bineînțeles, întrebarea despre cine trebuie să fie proprietarul datelor de sănătate ale individului? Statul, instituția medicală sau individul însuși? Este foarte important.


Pacientul trebuie să fie proprietarul datelor. Informațiile din dosarul electronic sunt distribuite de pacient medicului de familie.
Noi am început prima dată cu un serviciu colector de date, dar ne-am gândit la Butonul Roșu pentru că Butonul Roșu face un screening. În cazul nostru ne-am dus către serviciile de îngrijiri la domiciliu și am ales persoanele vârstnice vulnerabile și bolnavii cronici și am reușit înainte de pandemie să grefăm pe pacienții partenerilor noștri de la Crucea Alb Galbenă, care sunt pionierii în serviciile de îngrijiri medicale la domiciliu. Cu Butonul Roșu am reușit să culegem date să populăm acest dosar electronic și prin procesul de îngrijire pentru care am dezvoltat anumite aplicații și softuri de management al serviciului de îngrijire la domiciliu. Un furnizor este un spital pe roți, practic, care actualizează tot timpul datele din dosarul electronic de sănătate.
N-am mai avut timp să dezvoltăm și pentru medicii de familie o soluție informatică performanță pentru ca medicul de familie să se ocupe de pacient și să facă partea de prevenție și de îngrijire, în loc să facă ce face acum, când are mai multă activitate administrativeă. Pe partea de telemedicină integrativă am făcut câteva proiecte pilot pe telecardiologie, însă lucrurile merg greu.
Precizez faptul că platforma este colaborativă, n-am vrut să facem noi totul.
Am încercat să atragem parteneri și am reușit, avem mulți parteneri. Soluția IT&C este dezvoltată printr-un model de antreprenoriat social de o firmă care acum dezvoltă și Big Data și sunt prinși în proiectul de acolo.
Dorința noastră de a ajunge la cât mai mulți beneficiari, vârstnici în primul rând și din toată țara, ne-a determinat să căutăm un partener care să asigură acest lucru. Este vorba de Poșta Română.
Avem deja în platformă foarte mulți vârstnici și din zona rurală și au fost lucruri extraordinare pe Butonul Roșu, unde funcționăm foarte bine, am avut apeluri de urgență, iar în situațiile cu cod roșu am activat și platforma Există un erou în fiecare dintre voi al Ambulanței, iar factorii poștali care aveau cursuri de specialitate s-au deplasat la vârstnic în curte și l-au găsit căzut. În același timp, uneori întoarcem ambulanța din drum sau în cazul în care diagnosticul este de cod roșu ambulanța continuă să fie în alertă.
Cum funcționează concret Butonul Roșu?
Am adus multe tehnologii și l-am gândit să fie cât mai accesibil și ca tehnologie, funcționează printr-un terminal/dispozitiv personal prin care se poate declanșa o urgență în cazul în care ești în incapacitatea de a ajunge la telefon sau de a cere ajutor. Bineînțeles, permite și o monitorizare a pacientului.
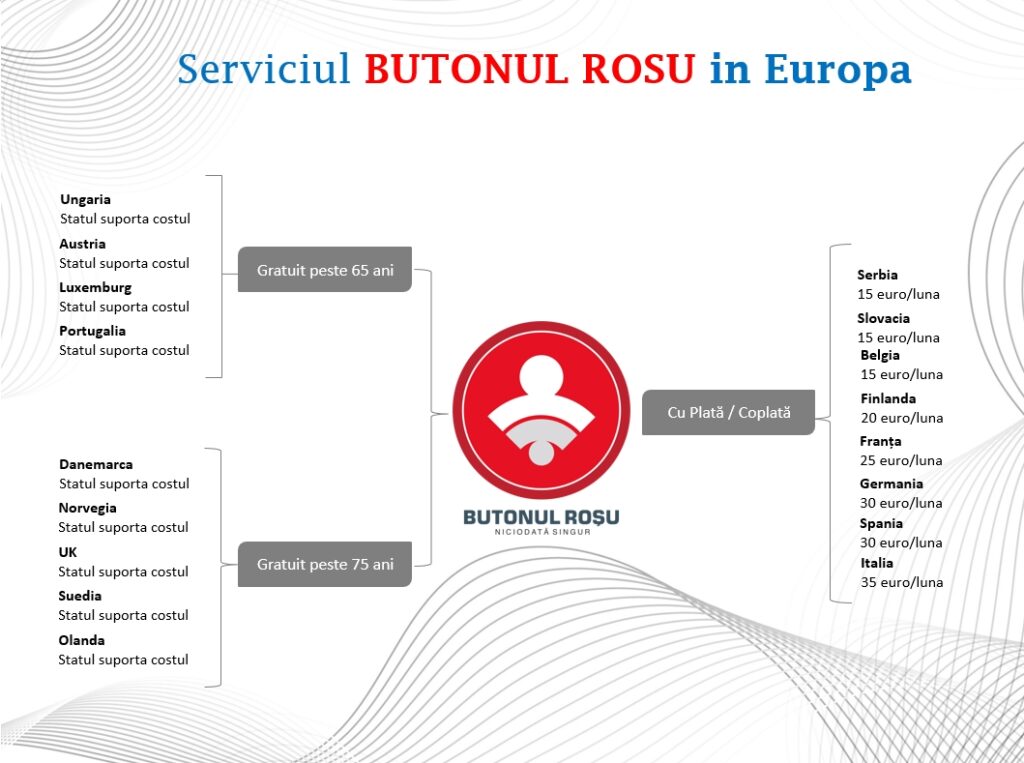
Primul serviciu, cel cu care dorim să colectăm date este Butonul Roșu, care asigură partea de prevenție, informare, consiliere, teleurgența medicală și securitate personală (că nu e numai pe zona medicală) și monitorizare post-urgență a pacientului, pe care îl punem în legătură cu furnizorii din proximitate care pot să-i asigure după aceea continuitatea unui tratament post-urgență. Cel mai mare suport pentru Butonul Roșu l-am primit de la STS, care a înțeles acest serviciu și suntem în integrare cu 112 ca să scurtăm timpii de intervenție și să transmitem cât mai multe date către echipa care se duce la caz.

În Ungaria, pentru că am lucrat cu cei de la T Systems Budapesta, Butonul Roșu este dus acum la nivel național și oferit tuturor persoanelor vârstnice, tuturor pensionarilor, printr-un grant de 229 de milioane de euro. Fiecare vârstnic va primi un dispozitiv și va fi legat într-o platformă de monitorizare.
Suntem în acreditare la ANMCS pentru soluția de îngrijiri la domiciliu, cu Crucea Alb Galbenă.
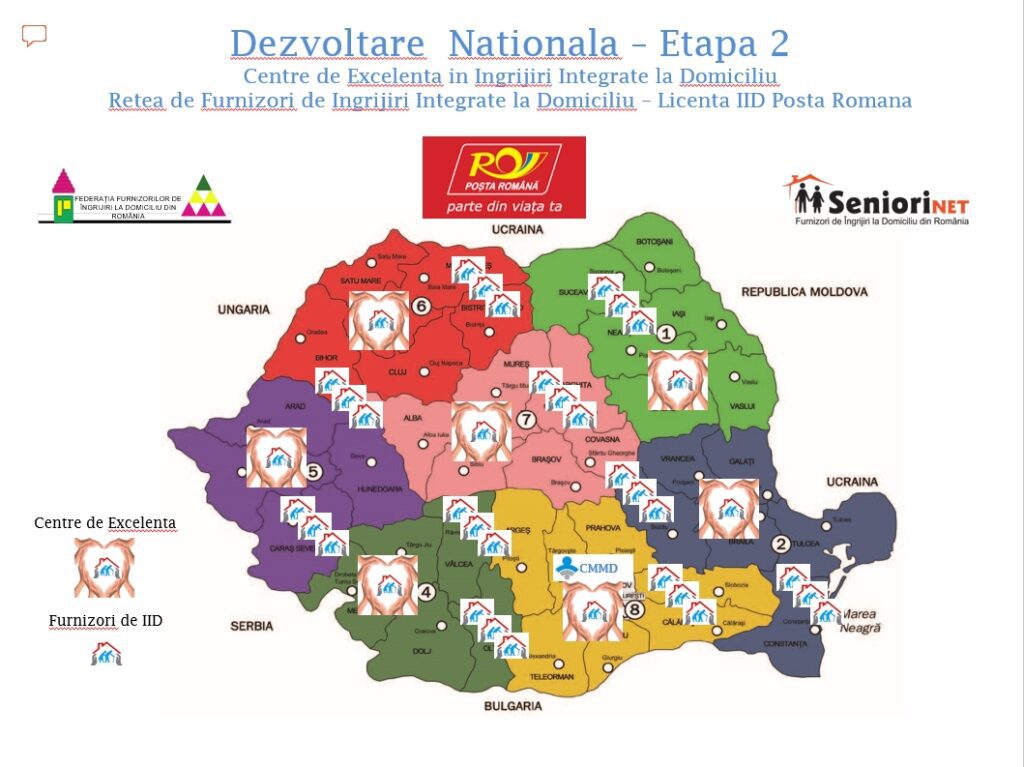
Avem gata registrul unic de îngrijiri medicale la domiciliu, care ar fi extraordinar dacă ar fi implementat, ar rezolva foarte multe probleme. Avem comunicare bună cu CNAS. Am reușit să îi convingem ca recomandarea de îngrijiri la domiciliu să fie acum în format electronic, dar lucrurile s-au oprit aici. Oricum, în momentul în care este populată cu date, platforma generează intrinsec multe registre de patologii de boală în speță. Acest registru unic de îngrijiri la domiciliu ar fi protejat foarte mult vârstnicii să nu fie instituționalizați, căci acesta este și rolul platformei. E o platformă colaborativă, unde dorim să aducem mulți furnizori pe serviciile acestea integrate, medico-sociale, primare, de bază.
Pentru proiectul Butonul Roșu am găsit însă deschidere la Poșta Română pentru că le-am arătat proiectul Poștei Franceze și al Poștei Elvețiene. Poșta Franceză s-a adaptat imediat noilor servicii comunitare.
În momentul de față, de ce anume ai nevoie pentru dezvoltare, care e mesajul tău către cei din piață?
De parteneriate, în primul rând, și de dialog. Dacă am găsi deschidere pentru acest prim serviciu, care are rol germinativ în dezvoltarea infrastructurii de servicii de îngrijiri primare, ar fi extraordinar.
În multe țări este implementat. Practic am participat, direct și indirect, la unele din proiecte. Este foarte greu aici la noi să găsești deschidere. Butonul Roșu poate fi adăugat pachetului de bază al asigurărilor de sănătate pentru pensionari, pentru cei cu pensii minime, aproximativ 1.200.000 de persoane, sau pentru pensionarii care au primit voucherele, peste 2 milioane de persoane, pentru persoanele singure.
La un moment dat aveam aproape 10.000 de vârstnici monitorizați în mai multe localități rurale din țară, cu niște rezultate fantastice.
Proiectul ar dezvolta și rețeaua de furnizori de îngrijiri la domiciliu.
Dr. Adriana COTEL, UMFCD @ MEDTECH Forum 2024: În privința AI, România nu are niciun standard în domeniul sănătății

Adriana COTEL – Asistent Universitar doctor, Universitatea de Medicină și Farmacie „Carol Davila” – UMFCD @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.

Vă felicit pentru organizarea evenimentului MEDTECH Forum 2024!
Sunt perspective foarte multe atinse aici, din segmente foarte diferite, dar să știți că problemele întotdeauna sunt aceleași, soluțiile sunt, de obicei, cam aceleași. Este important să știm și să identificăm cum le implementăm.
Dimensiunea etică este un subiect care ne preocupă pe toți. Am aflat la MEDTECH Forum 2024 că inteligența artificială nu este chiar artificială, este un cumul de experiențe pe care oamenii le-au experimentat de-a lungul vieții. Este un subiect care ne interesează foarte mult, inclusiv pe studenți.

Noi a trebuit să ne adaptăm din mers și să avem cursuri pentru studenți, cursuri de etică digitală, cursuri de etică în comunicarea digitală, cursuri de etică în utilizarea inteligenței artificiale, care sunt de mare interes. România este armonizată la legislația europeană, avem legislație care ne protejează, care ne ghidează, nu avem neapărat standarde sau ghiduri. Poate că asta ar trebui să fie primul obiectiv al întâlnirilor de genul acesta, pentru că vedem probleme, vedem soluții, avem o legislație, avem norme, dar trebuie să ne preocupăm de implementare.

Și când vorbim de implementare în domeniul sănătății, pe care cineva îl descria mai devreme ca un haos teribil, pot spune că se întâmplă asta pentru că nu avem ghiduri de bună practică cu aceeași înțelegere, cu înțelegere comună. Pentru că dacă unii vorbim despre mere și alții vorbim despre pere, e posibil să rămânem într-o livadă și nu într-un sistem de sănătate funcțional. Aș vrea să discutăm de câteva exemple de bună practică pe care celelalte state le-au aplicat.

Nu putem să prelua modelele care funcționează? Noi avem talentul de a reinventa roata și iese un pătrat, până la urmă.
O să fac o paranteză. Vorbim de soluții de inteligență artificială și știți că în pipeline-urile tuturor companiilor farmaceutice există în următorii cinci ani tratamentele digitale sau DTx-urile, care sunt acele ecosisteme care se referă la serviciile de sănătate, de diagnosticare, monitorizare, tratament. Toate acestea se regăsesc într-un instrument, într-un dispozitiv, care este permanent conectat cu pacientul, cu medicul și echipa care se ocupă de monitorizarea pacientului. Am fost prima care a vorbit de DTx – Digital Therapeutics și cred că se întâmpla acum doi ani la o conferință care făcea referire la inovație în sănătate. Am spus același lucru pe care, din păcate, îl spun și acum. Nu ne-am interesat nici măcar să avem o reglementare în sensul acesta.

În fiecare an există un HG care introduce molecule noi și terapii noi inovatoare. E adevărat, legea ne spune că trebuie să avem minim una pe an. Nu ne împiedică nimeni să avem și două, și trei, și să introducem în sistemul de rambursare tehnologii noi și medicații noi care să vină în beneficiul pacientului.
Însă nu avem reglementări și ne vom trezi cu ele că vor bate la ușă și vom avea nevoie să le aducem în piață și nu avem reglementări. Avem un regulament și o directivă pe care suntem obligați să le punem în practică. Este regulamentul nou al dispozitivelor medicale. Se ocupă Agenția Națională a Medicamentului și a Dispozitivelor Medicale din România. Însă în ceea ce privește inteligența artificială, România nu are niciun standard în domeniul sănătăți.

Statele Unite, Canada, dar și țări din Uniunea Europeană, au făcut demersuri și au adus în domeniul de sănătate standarde și ghiduri care reglementează utilizarea inteligenței artificiale. Și asta ce înseamnă? De exemplu, conform Eurostat, Finlanda este țara cu cea mai mare încredere a populației în sistemul de sănătate. 85% din populația finlandeză a răspuns că are 100% încredere în sistemul de sănătate.
Vă dați seama cât avem de construit până acolo? Foarte mult avem de construit. Dar ei se preocupă. Se preocupă de standarde pe fiecare domeniu de activitate.

În sistemul de sănătate din în Olanda s-au folosit algoritmi preciși, care evident marchează principiile fundamentale etice și anume echitația, transparența și eficiența. Au introdus algoritmi care identifică foarte bine diferențele genetice, demografice, cele culturale și am avut rezultate în care au fost identificate, în stadii precoce, de la 10% până la 20% mai multe forme de cancer mamar, doar pentru că s-au implementat anumiți algoritmi care au înlăturat criteriile de etnie, de cultură, demografice, de orice altă formă care ne diferențiază în populație. Sunt foarte multe aspecte pe care putem să le luăm în calcul.
Nimeni nu mai inventează roata. Trebuie să avem grijă să fim, în primul rând, congruenți cu ceea ce se întâmplă, să avem o acceptare necondiționată, să fim atenți la munca în echipă. Nu înseamnă că cineva face ceva împotriva noastră, face complementar cu ceea ce facem și noi, și este bine să înțelegem să lucrăm în echipe mixte, disciplinare.
Vorbind acum de sisteme, de ecosisteme care devin și rambursate, că de fapt despre asta este vorba, pentru că dacă promovăm servicii de sănătate cu costuri foarte mari, e aproape inutil să vorbim despre ele, pentru că, din păcate, populația în România nu are un nivel financiar la care să acceadă la astfel de soluții terapeutice. Și atunci când vorbeam despre Digital Therapeuticals, am observat că au existat în SUA, două cazuri rambursate, iar Germania și-a făcut propriul standard, propriul ghid, propriul sistem pilot în care a decontat pentru toată populația orice formă de soluție terapeutică digitală. Ce credeți că a făcut Franța? Președintele Macron a spus că Germania a implementat strategia atât de bine, încât nu e nevoie să schimbăm nimic. O luăm ca atare și o implementăm.
Este important să vedem ce soluții există pe piață, să le consultăm, să ne întâlnim să le analizăm și să venim pe masa autorităților cu soluții. Pentru că și ei așteptă soluții din partea noastră, nici ei nu pot lucra fără noi.
Desigur că este minunat să vorbim despre inteligența artificială, despre soluții și despre transformarea digitală, dar nu uitați de resursa umană. Este foarte important să avem oameni care știu ce au de făcut și pentru asta vă rog să luați în calcul dezvoltarea continuă.
Mai mult, este foarte important să avem profesioniști care au o înțelegere comună și o bază a tot ceea ce au clădit în spate și a tot ceea ce au preluat din instituțiile în care sunt. Am și o veste bună. Asociația pentru Informare, Educație și Prevenție în Sănătate, a cărei rol de președinte îl am, lansează anul acesta o platformă de e-learning, este cea mai mare platformă de e-learning dedicată de data aceasta profesioniștilor din domeniul sănătății.
Sunt trei piloni mari implicați. Primul pilon de cursuri va fi pentru specialiștii din domeniul de reglementare. Al doilea pilon va fi destinat profesioniștilor din domeniul sănătății și mă refer aici la medici, la farmaciști, la asistenți, pentru că în toate instituțiile în care m-am aflat în rol de conducere am identificat reale probleme de acceptare, de recunoaștere, de soft skills.
Rata de burnout în zona cadrelor medicale începe să crească vertiginos și nu doar în perioada pandemiei. Am făcut cercetare, am scris despre burnout-ul cadrelor medicale în timpul pandemiei, dar să știți că trendul s-a menținut. Ceea ce ne arată că nu facem ce trebuie, că împovărăm un sistem, în loc să îl degrevăm.
Din păcate, nici legea malpraxis-ului nu este extrem de bine reglementată și standardizată în România. Dacă ne dorim să avem un sistem de sănătate funcțional trebuie să avem grijă de cei care livrează servicii de sănătate.
Elena MITROFAN, Spitalul CF Iași @ MEDTECH Forum 2024: e-Upgrade la Spitalul clinic CF Iași

Elena MITROFAN – Manager General, Spitalul CF Iași @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.

Sigur că pentru a începe un proiect de digitalizare, un subiect care pentru noi era ceva nou până acum, ne-am gândit serios la ce am vrea să facem în final, astfel încât banii pe care urmează să-i primim să fie cât mai bine cheltuiți.
Pentru a nu cheltui resursele pe care le vom primi pe lucruri pe care le avem deja, am început cu o evaluare a tuturor resurselor spitalului. Pentru asta am avut nevoie de oameni, am avut nevoie de timp, de studiu de fezabilitate ulterior.




Ne-am gândit să înlocuim softul Infoworld astfel încât să putem să facem unul mai atractiv și mai performant. Ulterior, am zis că nu e posibil să facem lucrul acesta pentru că oamenii vor avea o problemă în momentul în care vor începe să folosească un alt soft, va trebui să avem un timp de latență până la învățarea unui alt mijloc de a face înrolarea pacienților sau pentru a întocmi dosarele medicale. Am stabilit să lăsăm Infoworld și să dezvoltăm sistemul încercând să obținem de la Infoworld posibilitatea de a-l adapta.
Legat de dosarele medicale, ar fi fost foarte bine dacă Ministerul Sănătății s-ar fi implicat în a colabora sau a face un sistem integrat care să ia aceste dosare medicale și să încerce să facă o mai bună legătură între spitale și alte instituții (pentru că este mult mai ușor să comunice Spital Clinic CF cu Unitatea de Primiri Urgențe, de exemplu, care se află la Spitalul Clinic Județean de Urgențe „Sf. Spiridon” Iași), dând posibilitatea accesului la dosarul electronic al pacientului, în timp real, medicii putând vedea ce se întâmplă cu pacientul respectiv, care sunt parametrii și informația imagistică și putând lua o decizie rapidă.
Am îmbunătățit structura spitalului, care se află în centrul orașului, și care are în dotare acum 2 CT-uri, 1 RMN 3 Tesla.



Sigur că ne dorim în primul rând să reînnoim toate echipamentele IT și să realizăm o infrastructură de comunicare internă digitală, astfel încât în aproximativ 3-5 ani, toate operațiunile echipei medicale, cât și ale celei administrative, să fie integrate și să fie eficiente. Ne dorim un acces securizat și instant la înregistrările pacienților de oriunde și în orice moment, astfel încât să putem dezvolta telemedicina. Unul dintre punctele forte ale acestui proiect de digitalizare este dezvoltarea unei rețele de telemedicină.


Sigur, s-ar putea să existe o lege în ceea ce privește telemedicina, dar cred că aceasta ar trebui să fie dezvoltată pentru că încă nu există un sistem de cuantificare a consultației prin telemedicină care să fie în concordanță cu Casa de Asigurări sau Casa de Asigurări să intervină pentru a plăti, până la urmă, consultația care are loc cu timpul medicului și cu resursele noastre, ale spitalului. Așa cum spuneam, dosarele electronice sunt foarte importante, dar ele nu trebuie să rămână doar la nivel de spital. Ar trebui să fie integrate sau cuprinse și în celelalte spitale sau să permitem accesul și pentru celorlalte spitale. Cred că acest lucru ar trebui să fie centralizat, cumva, prin intermediul Ministerului Sănătății.

Școlarizarea pacienților este foarte importantă pentru că de multe ori avem de-a face cu pacienți care nu au cunoștințe în ceea ce privește accesul la diverse resurse, fie telefon mobil, computer sau tabletă. Am avea posibilitatea, de exemplu, să creăm un sistem de programări, un soft de programări cu 3 canale de acces, să zicem site-ul spitalului, Facebook și WhatsApp.

Sunt încă foarte mulți pacienți din zona rurală care nu au cunoștințe de informatică. De asemenea, avem probleme și cu medicii, dar și cu personalul mediu, de aceea cred că ar trebui să facem și școlarizarea personalului care se află în spitale la momentul acesta și chiar să lucrăm cu anumite idei, preconcepții. Am avut foarte multe probleme în ceea ce privește integrarea informațiilor primite în acest sistem informatic.


De multe ori pierdeam foarte mult timp ca să putem scrie lucrurile pe care le primeam de la pacient, ca și informație.
Ulterior trebuia să închidem foaia pacientului cu cardul și atunci m-am gândit ce aș putea să fac mai bine pentru colegii mei astfel încât să nu sufere, iar actul medical să fie exclusiv destinat pacientului și nu pentru scrierea unei foi sau introducerea unui card de sănătate, pentru semnarea unei foi de observație.
Am încercat să introduc Infoworld mobile, dar am avut o surpriză neplăcută pentru că nu au vrut să-l acceseze întrucât li s-a părut că este un sistem de a pătrunde în viața lor.
Ne gândim și la o transformare în ceea ce privește accesul mai facil al pacienților la reînnoirea rețetelor. De cele mai multe ori avem de-a face cu o aglomerare a spitalelor doar pentru că pacientul respectiv dorește să aibă o reînnoire a unei rețete care trebuie făcută, într-adevăr, de către un medic specialist. Știm cu toții că până la urmă, de exemplu, vorbim despre anumite patologii care sunt în programe naționale, cum ar fi fibroza pulmonară. Avem nevoie să evaluăm pacientul respectiv lunar, câteodată, dar câteodată nu este nevoie de acest lucru.
Dacă am face acest sistem de telemedicină, poate că am ușura cu adevărat viața pacienților.
De ce este nevoie ca un pacient cu deficiență respiratorie cronică să vină la 3 luni sau la 6 luni să i se facă o recomandare de oxigenoterapie, când am putea să facem acest lucru prin telemedicină și pacientul să fie foarte bine acasă, iar rețeta să fie trimisă către Casa de Asigurări sau recomandarea de oxigenoterapie să fie trimisă către Casa de Asigurări în timp real. În felul acesta am îmbunătăți calitatea vieții pacientului.
Sigur, cred că ar trebui să facem ceva în ceea ce privește semnarea dosarelor electronice ale pacienților, pentru că aceste lucruri fac viața grea, atât pacientului, cât și medicului. Am avut aceste corvoade zilnice în care pierdeam mai mult de jumătate din timpul nostru doar pentru a face o semnare a unui dosar electronic.
Ne dorim să facem un sistem de brățări, astfel încât pacientul să fie reperat, să știm în orice moment unde se află, prin Real Time Location Service.
Ne dorim să implementăm acest sistem și în cazul dispozitivelor din spital, să știm exact unde sunt localizate toate echipamentele.
De asemenea, vizăm monitorizarea locației pacienților, prevenirea accidentelor cu ajutorul accelerometrului.
De asemenea, vrem să avem informații în timp real asupra parametrilor vitali ai pacienților, iar aceștia să fie trimiși către un panou de comandă, astfel încât asistentele să poată interveni rapid. Pentru o mai bună luare a unor decizii medicale, ne dorim un sistem la capul pacientului, la fiecare pat, o tabletă pe care asistenta să înregistreze parametrii pacientului, infirmiera să scrie cum a comunicat cu pacientul și apoi adnotările medicului care vizitează pacientul și coroborarea tuturor acestor informații și luarea unei decizi în privința pacientului, informații care să apară într-un sistem informatic, astfel încât să nu mai existe acea desfășurare de forțe pe care o știm noi la simpla vizită zilnică la capul pacientului.
Ne dorim, totodată, să facem robotică endoscopică, de exemplu, la bronhologie. Eu sunt medic bronholog și atunci am dorit să fac bronhologie robotică și îmi doresc în același timp să creez o școală sau o platformă de învățământ pentru colegii care vor să știe mai multe despre aceste evoluții tehnologice.
Dr. Ana-Maria DEMIRAS, MedLife @ MEDTECH Forum 2024: Integrarea scorurilor de risc cardiovascular în practica medicală digitală

Ana-Maria DEMIRAS – Medic Primar Cardiolog,MedLife @ MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.

Prezentarea mea din cadrul MEDTECH Forum are o parte practică și una medicală și o să vorbesc din punct de vedere al cardiologului și al modului în care integrăm factorii de risc cardiovascular în practica noastră curentă.
Noi lucrăm după ghidul de bună practică medicală de foarte mult timp, dar precizez că americanii sunt cu mult în fața noastră și ghidurile lor ies mereu înaintea ghidurilor europene, în ceea ce privește practica medicală.
Legat de integrarea factorilor de risc cardiovascular în practica digitală, ei lucrează de foarte mult timp pe partea digitală cu scorurile de risc cardiovascular în ceea ce privește programele de infarct național, programul STEMI, programul non-STEMI sau în ceea ce privește prevenția primară la pacienți. Este extrem de importantă partea de prevenție primară și din păcate se vorbește foarte puțin despre ea, cu toate că pacientul ar trebui să fie principalul motor după care noi lucrăm.


Vreau să vă reamintesc că boala cardiovasculară este, din păcate, principala cauză de deces pe plan mondial, de mulți ani de zile încoace și situația se păstrează în continuare așa.

17,8 milioane de persoane mor anual, la nivel global, de boală cardiovasculară. Din păcate, cei mai mulți pacienți, peste 75% dintre ei, mor în țările cu venituri mici și medii.
Organizația Mondială a Sănătății arată că Asia și Europa Centrală sunt pe harta roșie, din punct de vedere al patologiei cardiovasculare și bolile cele mai importante, cu care ne confruntăm în practica curentă sunt boala cardiac-ischemică, deci, practic, prin progresia aterosclerozei și nediagnosticarea ei precoce, și accidentului vascular cerebral fatal. Hipertensiunea, de asemenea, este implicată în acest proces.
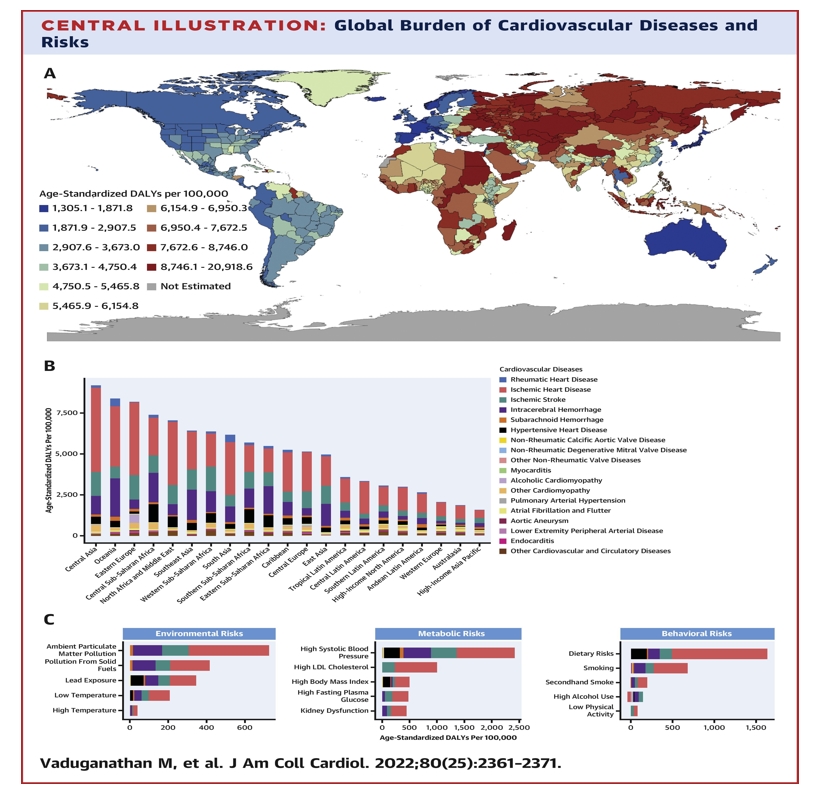

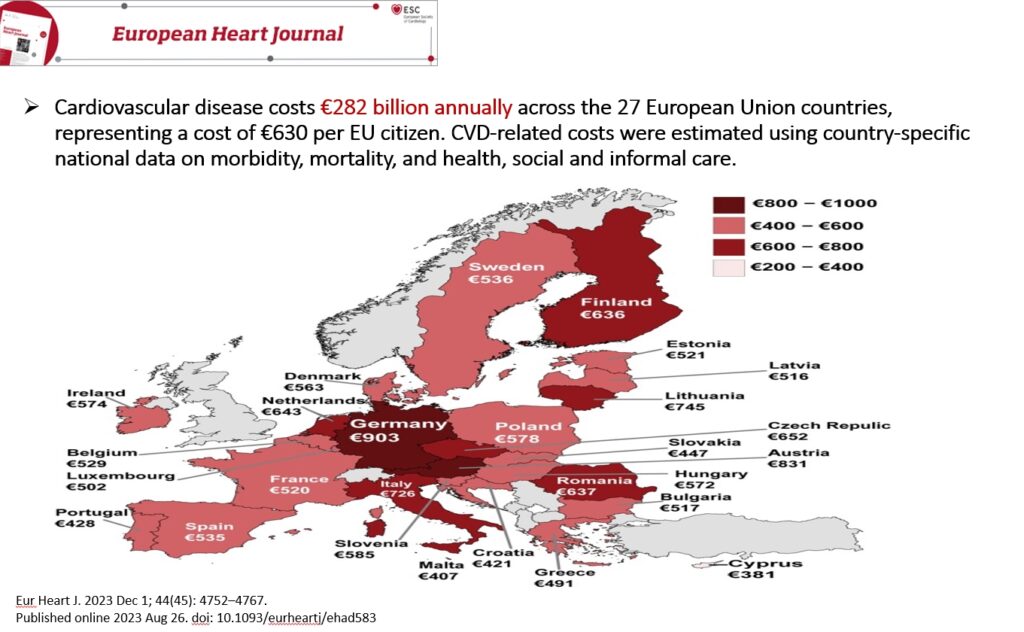

Toate zonele roșii sunt reprezentate de această patologie.
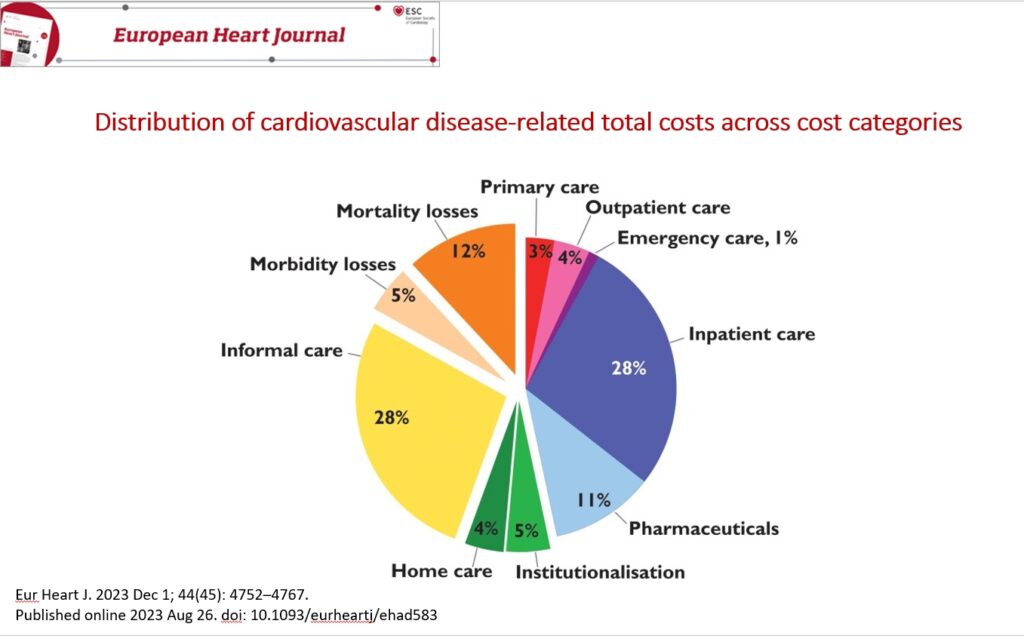
Cei mai implicați factori de risc în această patologie sunt factorii legați de comportamentul nostru pe care îl avem în viața de zi cu zi, de obiceiurile noastre alimentare, expunerea la fumatul pasiv și activ, factorii metabolici, hipertensiunea arterială nediagnosticată și necontrolată, din păcate, valorile mari ale colesterolului seric, valorile glicemiei serice crescute, indicele mare de masă corporală și apariția disfuncției renale, mai nou. În ceea ce privește factorii de mediu, menționez noxele atmosferice, la care suntem expuși cu toții, poluarea atmosferică ocupând primul loc în această privință.

Așadar, avem o mare problemă cu toții. Ne confruntăm și cu probleme economice, cele mai recente date pe care ni le raportează un jurnal european de cardiologie, din august 2023, arătând că Uniunea Europeană are costuri fabuloase în ceea ce privește boala cardiovasculară.
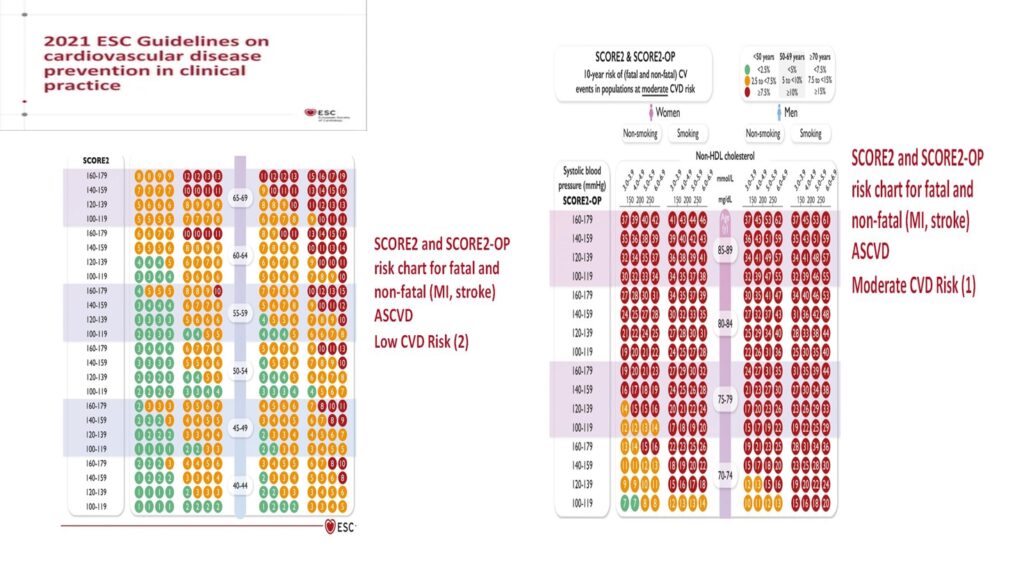
Peste 282 de miliarde de euro se cheltuie pentru a trata patologie cardiovasculară, iar costul pe cap de locuitor din Europa ajunge la circa 630 de euro. Dacă aceste costuri sunt unele extrem de mari, în prevenția primară se investește o sumă extrem de mică. Doar 3% din aceste venituri sunt utilizate pentru a preveni apariția bolii cardiovasculare, iar restul veniturilor sunt folosite, efectiv, pentru a trata pacienții, ceea ce nu este tocmai de bun augur pentru sistemul de sănătate și nici pentru pacienți, pentru că sunt foarte multe lucruri care se pot preveni.
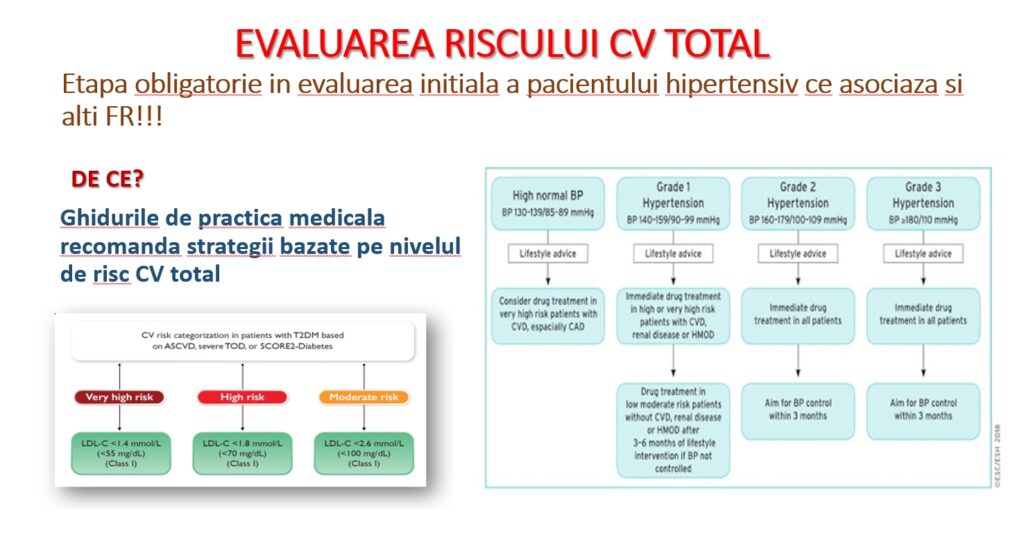
România este tot pe harta roșie în ceea ce privește riscul cardiovascular. Zona geografică în care ne aflăm indică risc cardiovascular foarte crescut de a dezvolta boală cardiovasculară, lucru care ni-l raportează și Ghidul Societății Europene de Cardiologie în 2021. Acesta este ultimul ghid de prevenție care a apărut până în prezent, care ne aduce în față ultimul scor de prevenție. Înainte era scor simplu.
Au venit anumite actualizări și s-a făcut scor 2 pentru persoanele în vârstă, de peste 75 de ani, care nu erau luate la această categorie de risc și nici pacienții cu vârstă de 40 de ani.

Această hartă de risc este de un imens ajutor pentru noi, ca și clinicieni, cât și pentru dumneavoastră din punct de vedere economic. Harta de risc are câțiva parametri simpli. Utilizează valoarea tensiunii arteriale a pacientului în momentul evaluării, valoarea colesterolului seric, statutul de fumător sau de nefumător al pacientului și sexul feminin sau masculin. Dacă ne uităm pe hartă și observăm, să zicem, un pacient în vârstă de 55 de ani, cu o tensiune arterială de 120 cu 90 mm coloană de mercur, acesta are un risc cardiovascular de 10% de a dezvolta un eveniment cardiovascular pe o perioadă de 10 ani, cu toate că el are în momentul evaluării o tensiune arterială absolut normală. Această hartă de risc se raportează la pacienții aparent sănătoși, care intră în cabinet în viața de zi cu zi.
Așadar, aceste hărți de risc ne ajută foarte mult să încadrăm pacienții și să îi tratăm într-un mod corect și să le întocmim un plan de tratament. Ideea este să facem aceste hărți de risc cardiovascular la pacienții noștri, tocmai ca să ne ajutăm țintit să folosim ghidul de practică medicală pe strategii bazate pe dovezile pe care le avem în spate. Scorurile de risc au evoluat, analizând și pacienții hipertensivi, diabetic.
Încadrând pacientul într-o hartă de risc, avem practic o schemă de tratament concretă și valori ale parametrilor clinici la care trebuie să ajungem la acești pacienți ca să nu escaladeze către o problemă mult mai gravă de sănătate care implică costuri foarte mari.

Scorurile de risc se folosesc la toți pacienții și îi poate folosi oricine. Important este să îi și cunoască. Scorurile de risc sunt digitalizate pentru că noi le folosim în mod individual.
Ideal ar fi să le implementeze și spitalele, atât cele private, cât și cele de stat tocmai pentru a ghida pacientul pe o anumită filieră, să nu se mai consume atâția bani pentru niște investigații care sunt făcute, efectiv, degeaba la anumite categorii de pacienți.
Se exagerează foarte mult cu investigațiile și se aruncă mari sume de bani, în loc să se meargă țintit în funcție de scara de risc a fiecărui pacient.
Eu lucrez cu aceste scoruri, dar din punct de vedere individual. Ideal ar fi să le digitalizăm și să le folosească toată lumea în practica curentă, pentru că acesta este, din punctul meu, viitorul.
Ca și obiective primare, ceea ce putem obține noi în urma utilizării scorurilor de risc cardiovascular, cred că putem să avem niște pachete de investigații elaborate conform nivelului de risc al pacientului pe care îl avem în față.

Tratamentul trebuie să fie corect și țintit. Vă mai reamintesc de câteva scoruri de risc care funcționează foarte bine de ani de zile în America, în mod special, vorbim de programul de scoruri de risc GRACE, un program nonSTEMI și STEMI și de riscul perio-operator al pacienților.
Eu văd foarte mulți pacienți în consultații perio- și post-operatorii în cadrul MedLife, în Spitalul de Ortopedie, și dacă am avea o evaluare din EuroScorul I, II și Syntax la aceste categorii de pacienți care ar fi digitalizate, lucrurile ar fi mult mai ușoare și pentru chirurgii cu care lucrăm și pentru anesteziștii, cât și pentru pacient, care nu trebuie să mai aștepte atât până intră în operație. De exemplu, pacientul vine dimineață să fie evaluat de anestezist, apoi așteaptă să fie evaluat de cardiolog și abia seara intră în operație. Dacă aceste scoruri ar fi digitalizate, procesul ar fi mult mai simplu și pacienții ar beneficia mult mai repede de investigațiile sau procedurile de care au nevoie.
Subliniez aceste lucruri pentru că de-a lungul timpului pacienții noștri s-au schimbat foarte mult din punctul meu de vedere. Pacienții cu care noi ne confruntăm acum sunt pacienți foarte tineri, ajung la camera de gardă cu infarct, pacienți de 35 – 38 de ani, față de anii anteriori când veneau pacienți de peste 70 de ani.


Am avut pacient cu infarct miocardic la 22 de ani, prin consum de substanțe, amfetamină etc. Cred că este extrem de important să ne actualizăm modul în care gândim și privim lucrurile, tocmai ca să nu ajungem în aceste stadii și să mergem pe filiera americană, care promovează stilul healthy ageing.
Sergiu COSTACHE, Xprimm @ MEDTECH Forum 2024: Asigurările private de sănătate – beneficii pentru stat, pacienți și sistemul sanitar

Sergiu COSTACHE – Președinte, Xprimm MEDTECH Forum 2024, organizat de DIGITAL TRANSFORMATION COUNCIL pe 25 aprilie și moderat de Ion Vaciu și Roxana Onea.
Asigurările sunt o soluție de finanțare pentru sistem, pentru a degrava statul, pentru a ajuta clientul și pentru a asigura o finanțare rapidă către lumea medicală, către spitale, către clinici private sau de stat.

Asigurări private de sănătate sunt asigurări voluntare de sănătate. În România s-a plătit anul trecut jumătate de miliard de lei pentru servicii medicale prin intermediul asigurărilor voluntare de sănătate, ceea ce este foarte mult.
Marea problemă a pacientului este partea de finanțare.

De aici pleacă și utilitatea asigurărilor de sănătate, a celor voluntare, pentru că știm ce se întâmplă cu cele de stat. Banii ajung într-o găleată comună, sunt distribuiți, se termină întâi banii și pe urmă mai rămâne foarte mult din lună, vin alți bani în luna următoare și așa mai departe.

Asigurările voluntare de sănătate au crescut de 10 ori în ultimii 10 ani. Acum o să spuneți Wow! Nu este Wow, pentru că fiind o bază foarte mică, creșterea a fost foarte rapidă.
În esență, asigurătorii au plătit 362 de milioane de lei în 2022 și 458 de milioane de lei în 2023.

Am calculat că în jur de 55% din banii pe care îi încasează se duc pe plata primelor. Cei neinițiați ar zice că este un profit de 45%.
Nu este așa, pentru că trebuie luate în calcul cheltuielile cu funcționarea, cu salariile, impozitele, se fac rezerve de primă, rezerve de daune, se fac cheltuieli cu reasigurare etc. Profitabilitatea asigurărilor voluntare de sănătate este una foarte mică, profitul asigurătorilor este între 2 – 5%.

Aceste asigurări intră în funcțiune în clipa în care clientul semnează contractual și astfel dacă are o criză chiar în ziua în care cumpără asigurarea, deja o poate utiliza.
Unele asigură îi asigură clientului o anumită sumă de bani, de exemplu zile de spitalizare sau se plătesc direct serviciile medicale către spitale.

O foarte mică parte a populației găsește că răspunsul la întrebarea de ce se plătesc două asigurări (cea la stat, pe care nu o simți pentru că o plătește angajatorul și cea din buzunarul tău).

Doar angajatorii au răspuns la întrebarea aceasta.
80- 90% din asigurările voluntare sunt făcute de către angajatori.
Este o deductibilitate fiscală de 400 EUR pe an, angajator-angajat, ceea ce este foarte puțin, dacă împărțim pe lună.


Chiar și așa, bugetul de asigurări de sănătate a fost scutit de jumătate de miliard de lei prin existența acestor asigurări.
La întrebarea De ce aș plăti în plus, românii au avut răspunsuri multiple. Un sondaj indică 81% pentru cheltuieli de chirurgie, 77% pentru recuperarea medicală și pe locul 3 analizele de laborator și spitalizarea, cu 70%. Așa arată nevoia de protecție a clienților.
Clientul a devenit mult mai selectiv.

În momentul acesta, asigurările voluntare de sănătate sunt o formă de protecție a păturilor defavorizate.
E paradoxal.
Cei care au bani își fac asigurări voluntare de sănătate, degrevează bugetul de stat și se duc mai mulți bani către bolnavii care au mai puține resurse.
Marele avantaj al acestor asigurări este că tu, client, ai controlul cheltuielilor. E mai bine să dai câte puțini bani în fiecare lună.
România stă foarte slab în domeniul acesta și interconectarea public-privat este foarte slabă. Deductibilitatea este foarte mică și atunci oamenii fac așa: Ori ai bani și te asiguri suplimentar ori angajatorul tău este suficient de înțelept și îți face el o asigurare suplimentară, care costă între câțiva lei, câteva sute de lei și câteva sute de euro pe lună, în funcție de serviciul care se cumpără.
TEMATICI
TOP 10 TENDINȚE MEDTECH
CUM DIGITALIZĂM SPITALELE DIN ROMÂNIA CU BANI EUROPENI?
CUM SE CREEAZĂ CONSORȚIILE PENTRU DIGITALIZAREA SPITALELOR?
CARE ESTE DIAGNOSTICUL CELOR 100 DE MILIOANE EURO DIN PNRR PENTRU DIGITALIZAREA SPITALELOR?
PARTENERIATUL PUBLIC-PRIVAT ÎN SĂNĂTATEA DIGITALĂ
STRATEGII PENTRU DIGITALIZAREA SPITALELOR DIN ROMÂNIA
REGLEMENTAREA DISPOZITIVELOR MEDICALE
ARHITECTURA IT A SPITALULUI DIGITAL
TELEMEDICINĂ – INFRASTRUCTURA IT – VIDEO-COLABORARE – VIDEO-SUPRAVEGHERE – SECURITATE CIBERNETICĂ
PLATFORME SOFTWARE – DISPOZITIVE HARDWARE – INTEGRAREA SISTEMELOR
WEF_Transforming_Healthcare_2024
RSVP:
Pentru înscriere şi parteneriate, vă rugăm să ne contactați la:
Digital Transformation Council
–––––––––––––
Roxana ONEA |
–––––––––––––
Revista COMUNIC@ȚII Mobile | TelecomTV
Mobil: +40.723.319.678
Email: roxana.onea@comunic.ro







